保険範囲内で「妊娠率を上げ、流産率を下げる治療」を―神奈川レディースクリニック・小林淳一院長

不妊治療に向き合う医師に直接お話を聞かせていただくインタビュー企画。
今回は、妊娠率上げ、流産率を下げるため「採卵数」と卵の経過観察にこだわりをもつ、神奈川レディースクリニック・小林院長に
◇「妊娠率を上げ、流産率を下げる」ための取り組み
◇子宮内フローラ検査に対するお考えと今後の期待
◇患者さんの気持ち面へのアドバイス
などを伺いました。
目次
タイムラプスですべての胚を7日間観察し、流産率低下につなげる
―神奈川レディースクリニックが注力されている取り組みについて教えてください。
小林先生:
「妊娠率の上昇」、「流産の低下」、「出産数の増加」です。
そのためには、まず良好胚(受精卵)を選ぶことが重要です。当院では、タイムラプスインキュベーターを用い、すべての胚を7日間培養し、途中経過もすべて確認した上で胚の選別を行い、移植しています。
妊娠率の上昇と流産率の低下は必ずしも比例しません。戻す胚によっては、妊娠できても流産してしまいます。PGT-A(着床前診断)が行えれば、胚の染色体異常を確認できるので、流産につながる胚は戻さないということもできますが、現在、保険適用になっていません。そこで当院では、保険適用の範囲内で流産率を低くするため、 タイムラプスで経過を細かく調べ、成長の経過が良い胚を戻しています。
不妊治療の保険適用範囲が2022年4月に拡大され、保険適用内で不妊治療をしたいという方も増えています。患者さんの希望が最優先ですので、保険診療ではいろいろと制約がありますが、その中で結果を出せるようにしています。
2022年の最終的な実績はまだこれからですが、昨年と変わらない妊娠率・流産率を維持できています。
妊娠率上昇・流産率低下につながる「採卵数」。一個も無駄にしないスタンス
―体外受精の保険適用で、クリニック側ではどういった影響がありましたか。
小林先生:
体外受精を受ける方の年齢が下がってきています。そうすると当然、妊娠率は上昇し、流産率の低下という現象がどのクリニックでも起こります。
ただ、年齢が上がるとともに卵子の質も低下するため、そういった方の妊娠率を上げ、流産率を下げるためには、良い卵を戻す必要があります。そこで重要となってくるのが、採卵する数です。
現在、9個から15個採卵した際の妊娠率が一番高いといわれています。しかし、保険診療においては、10個以上採卵したら、自費になります。そのため、10個以上採卵できた場合、費用はクリニックの持ち出しとなります。
当院では、1回あたりの採卵で、平均7.3個取れています。中には、30個ほど取れる方もいますが、その場合も、患者さんのためになるのであれば、取れるだけ取るという姿勢です。当然、卵の数が多ければ、良好胚がある確率も高まるからです。
―10個以上取れたら、貴院ではどうされているのでしょうか。
小林先生:
保険を超えた分は、当院の持ち出しで、何個だろうが、全部の卵を授精させ、7日間タイムラプスで最後まで観察します。異常受精や変性卵は別ですが、途中で成長が止まり気味の胚やグレードがあまりよくない胚も破棄しません。必ず7日間観察します。
そうすると、最後に突然、胚盤胞になっていることもあります。見た目は良くなくてもグレードは悪くなく、ちゃんと頑張っている胚もあるからです。
―すべての卵を観察するには、人手も施設のキャパシティも必要になってきますね。
小林先生:
そうですね。神奈川レディースクリニックは、タイムラプスの機械が5台あるので、採卵を1日10件としても、全部の卵を最後まで見届けることができます。
培養士も20人以上います。ですので、新鮮胚でも融解胚でも全日移植可能です。
― 採卵1回あたり、3~4つしか取れない方もいらっしゃると思います。その場合はどうされているのでしょうか。
小林先生:
良好胚盤胞に至らない方は、何回も採卵することはあり得ます。ただ、その時に患者さんにどう説明するかですね。例えば、抗セントロメア抗体の方は、異常受精が起きやすいですが、我慢強く何回か採卵したら、いつかは良い卵が採卵できるかもしれません。
そして、そういった方の場合、良い卵が取れたらすぐ胚移植ではなく、後悔しないために着床に関する検査を行ってから胚移植したほうがよいのではないか、という提案もします。
※抗セントロメア抗体
染色体のセントロメア(紡錘体の微小管が染色体に直接結合する部分)と特異的に反応する自己抗体で、減数分裂や有糸分裂の際に影響を及ぼすと考えられている。臨床的特徴は、胚の未熟、異常受精、分画不良が多いので、胚盤胞になる確率は数%~10%位。
「体外受精で一度でも着床しなかった方」や「慢性子宮内膜炎が疑われる方」に子宮内フローラ検査を実施
―子宮内フローラ検査は、どのような方に実施されていますか。
着床に関する検査は、着床の窓や子宮内フローラ検査などありますが、良い胚を移植しても着床しなかった、あるいは流産してしまった場合に、これらの検査についてお話しています。
また、子宮内フローラの検査は先進医療に認定されているので、体外受精から行い、患者さんが保険診療と併用できるようにしています。(2022年10月末時点)
※先進医療に認定されている医療技術についてはこちらから
こういった状況を加味し、現状は、1回でも胚移植が上手くいかなかった方に子宮内フローラ検査を勧めています。そのほかのケースでいうと、子宮内の炎症がある方です。ラクトバチルスの割合やその他にどういった菌がいるかがわかると慢性子宮内膜炎になりやすいかどうかもわかります。スクリーニング検査で子宮内フローラ検査をできると一番よいですが、患者さんの費用負担面で現状はそういった使い方はしていません。
今後については、CD138という慢性子宮内膜炎の有無を調べる検査と一緒に子宮内フローラ検査を実施することも考えています。ただ、着床の窓については、これまでの経験上、ずれることもありますし、必ずしも一定していません。これにしばられてしまうと、逆に着床・妊娠の機会を逃してしまうこともあります。特に、子宮内フローラが乱れていて治療すると着床の窓もずれることがわかってきています。子宮内フローラが乱れていると妊娠率が下がることがわかっていますので、治療は必要です。そのため、着床の窓を検査する場合は、ファーストチョイスではなく、CD138や子宮内フローラ検査の後で良いと思っています。
※着床の窓
子宮内膜受容能検査。子宮内膜が胚の着床を受けられる短い期間を調べ、体外受精において胚移植に最も適した時期を調べるために行う検査。ERA検査・ERPeakが先進医療に認定されている。(2022年10月末時点)
▶「慢性子宮内膜炎が妊娠・出産を阻む?原因や検査・治療法を解説」の記事はこちらから
不妊治療で自分を思い詰めない。「気持ち」の持ち方も大事
―子宮内フローラ検査で菌環境が良くなかった場合、どのような治療をされていますか。
小林先生:
基本的には、ラクトフェリンのサプリメントやラクトバチルスの腟剤を処方しています。
限りなくラクトバチルスがゼロに近かった方は、子宮内の菌環境が改善しているか再検査をしてから胚移植するケースもありますが、胚移植のタイミングを逃したくないので全員に再検査をしているわけではありません。ただ、ラクトバチルスが多くて困ることはないので、ラクトバチルスが多くなかった方には、葉酸と同じような感覚で日常的にラクトフェリンの摂取や移植周期にはラクトバチルスの腟剤を入れて、子宮内のラクトバチルスを増やした状態で胚移植を行っています。
―子宮内フローラ検査の結果が悪い方の共通点はありますか。
小林先生:
“気持ち”というのが一つあると思います。
「妊娠できなかったらどうしよう」と追い詰められてしまっていると、ストレスが溜まってしまいます。そういう場合は、「夫婦で成田山に行ってお参り後に、おいしいウナギを食べてきなさい」とアドバイスすることもあります。
―成田山は子宝スポットとしても有名ですね。
小林先生:
うちのクリニックのスタッフでも不妊治療がうまくいかなかったときに、成田山新勝寺にいってウナギを食べて帰ってきてから妊娠できたということもありました。
ただ、一人で行ってもダメです。同じ目的を持つ夫婦そろって行くというのが大事です。
また、通院中の方には、不妊カウンセラーや培養士にオンラインで相談できる機会も設けていますので、不安に思っていることや疑問を医師以外にも聞いていただけます。
子宮内の菌環境を知ることは、病気の予防につなげられる可能性も
―不妊治療以外に、子宮内フローラ検査にはどのような可能性があると思われますか。
小林先生:
例えばHPV(ヒトパピローマウイルス)など、病気につながるウイルスから身を守れる環境があるかを調べるために使うということでしょうか。
HPVが影響している子宮頸がんは年間約1万人が罹患し、約2,800人が亡くなっており、患者数・死亡者数とも近年増加傾向にあります。
同じく性交渉で感染する梅毒も増えてきていると言われています。ところが、梅毒は8割方自然に治ります。梅毒にかかった方は、クラミジアにも感染している方が多いのですが、クラミジア検査で陽性の場合、薬を処方するとクラミジアだけではなく梅毒も治るんです。なので、梅毒にかかっていたことに気づかないうちに治っている人もいると思います。
でも、同じように性交渉でHPVに感染していた場合、クラミジアの薬を飲んで治ることもありませんし、HPVは弱いウイルスなので、検査をしても出てこないことが多いです。そして、何年も経過してはじめてがんとなりわかる、ということが少なくありません。
話は戻りますが、腟や子宮内にラクトバチルスが少ない状態だと菌やウイルスが入りやすい環境になりますが、逆にラクトバチルスが多いと、細菌感染だけではなく、梅毒などウイルスに対しても効果があるのではないかと考えられています。
現状、子宮内フローラ検査は妊娠・出産のことを考えて受ける方が多い検査ですが、感染症やそこから発展する病気を予防するという観点で検査し、ラクトバチルスが少なかった方は、ラクトフェリンを継続して飲むといったような存在になる可能性もあるかなと思います。
※HPV(ヒトパピローマウイルス)
生殖器へのウイルス感染症で、性交渉により感染。HPVには多くの型があり、ほとんどは問題を起こさず自然治癒するが、特定の種類に感染した人のうち少数の人が、持続感染し子宮頸がんなどのがんへと進行する。
【実績】体外受精での出産数は全国の約1.5%に!
―2021年は、体外受精での妊娠が過去最高数になったそうですね。
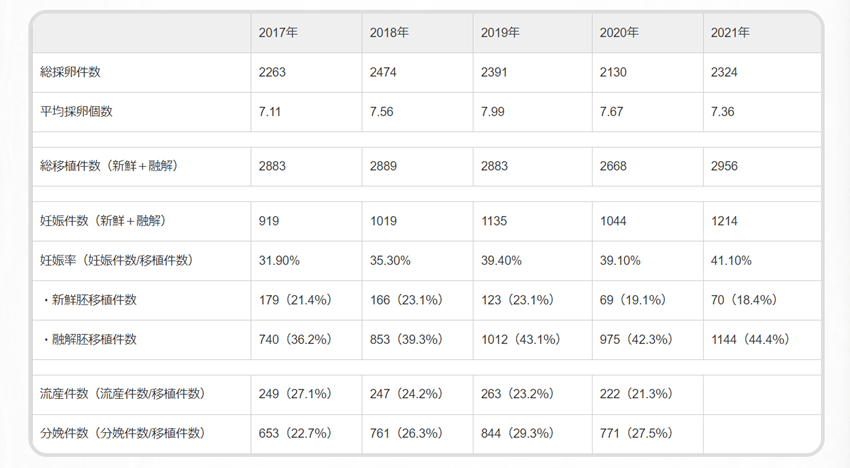
小林先生:
2021年は、1年間で1214名が体外受精で妊娠されました。また、速報値では900人を超える出産数となっています。
全国で体外受精を行う施設が800施設ほどあり、年間約6万人が体外受精で出産されています。そう考えると、そのうちの約1.5%は当院での妊娠で出産されたということになります。
―「気持ち」の面でも、「医療」の面でも、非常に患者さんに寄り添われていることがわかりました!小林先生、ありがとうございました!
≪小林 淳一(こばやし じゅんいち)医師プロフィール≫
山梨県出身
1981 年 慶応義塾大学医学部卒業
同産婦人科学教室入局
1987 年 済生会神奈川県病院にてIVF・不育症を担当
1997 年 新横浜母と子の病院にて不妊不育
IVF センターを開設
2003 年 神奈川レディースクリニック開業

≪「神奈川レディースクリニック」について≫
クリニック名:神奈川レディースクリニック
院長:小林 淳一 医師
住所:〒221-0822
横浜市神奈川区西神奈川1−11−5ARTVISTA横浜ビル
HP URL:http://www.klc.jp/








