着床不全(障害)とは?原因を調べる検査と治療法について

不妊治療を進める中で、様々な課題に直面することがあると思います。
卵子が採卵できる大きさまで育つか…、ある程度の個数を採卵できるか…、そして受精し移植できる胚となるか…など、様々な過程を経て、ようやく子宮に移植できるようになります。
しかし、移植しても着床しない(妊娠しない)というケースもあります。
今回は、移植しても妊娠しない着床不全(着床障害)について、その原因や検査・治療法についてご紹介します。


目次
着床不全(障害)とは
不妊治療で体外受精や顕微授精をするために、採卵・受精・培養というステップを経て、形態の良い胚(受精卵)を子宮に移植しても、なかなか妊娠に至らない場合があります。これを着床不全と言います。

40歳未満の方が良好な胚(受精卵)を4回以上移植した場合、80%以上の方が妊娠すると言われています。このことから、良好な胚を4個以上かつ3回以上移植しても妊娠しない場合、反復着床不全(RIF:Repeated implantation failure)とされます。
なお、化学流産は着床不全に含まれます。
化学流産とは、妊娠検査薬や尿・血液検査でhCG(ヒト絨毛性ゴナドトロピン)が検出され、妊娠反応が陽性となっても、超音波検査を行うと子宮の中に胎嚢が確認できず、妊娠が終結してしまうことを言います。日本では、化学流産は流産の回数に含まれません。
着床不全の原因は、様々な要因が考えられます。
原因を一つに特定することはできず、複数に原因があることもあります。
今回は、現時点で着床不全の原因となることがわかってきていることを検査法・治療法とあわせてご紹介します。
着床不全の原因と検査・治療法
着床不全の原因は、大きく「胚の問題」と「母体側の問題」に分けることができます。そして、母体側の問題については、さらに細かくいくつかの問題にわけることができます。

着床不全の原因として多い「胚の問題」
着床不全の原因として、赤ちゃんとなる胚(受精卵)に問題があることがあります。
体外受精による妊娠成功率は30%程度と言われていますが、胚の染色体の数を調べる検査である着床前胚染色体異数性検査(PGT-A:Preimplantation generic testing for aneuploidy)を行い、染色体の数に異常のない胚を子宮に戻すことで、妊娠率は60~70%に上がるという報告があります。
胚の染色体の数に異常があると、着床しない、あるいは着床しても高い確率で流産してしまうことがわかっています。
胚の染色体に関して調べる検査 着床前胚染色体異数性検査(PGT-A)
≪どのような検査?≫
PGT-Aは、体外受精や顕微授精後の胚の染色体の数を胚移植前に評価する検査
です。体外受精や顕微授精で得られた胚の胎盤になる細胞(栄養外胚葉)を一部採取し、染色体の数の異常の有無を調べます。

染色体の数の異常に関しては、以下の様なパターンがあります。
異数性
:染色体は通常2本1セットのところ、一部が1本(モノソミー)、3本(トリソミー)となっている場合。モノソミーの場合、妊娠しても胎嚢が認められる以前に消失していると考えられている。
片親性ダイソミー
:染色体もしくは染色体の一部のコピーを片方の親からのみ2つ受け継いだ状態。多くの場合、子どもの健康や発育には影響を与えないが、発達の遅れ、知的障害、その他の健康問題につながる可能性もある。
倍数性異常
:本来、染色体は23本が2セット、合計46本(2倍体)で構成されるが、3セット以上をもつ状態。3倍体(染色体数69本)や4倍体(染色体数92本)などがある。自然流産することが多い。
モザイク胚
:正常な染色体の細胞と染色体異常のある細胞が混在した状態。正常胚に比べ、着床率や出生率は落ちるが、健康な赤ちゃんが生まれたという報告もある。医師と相談しモザイク率などから、移植するかどうかを慎重に判断する。
≪治療法≫
胚の染色体異常を治療する方法はありません。
そのため、PGT-Aを行い
・複数の胚を検査し、染色体数正常の胚がある場合、それを優先的に移植
・染色体の数の異常を認めた場合、妊娠や妊娠継続、また胎児への影響を考慮し、医師の判断と患者様ご本人のご希望により、胚の扱いを決定します。
≪誰が受けられる?≫
・反復ART*(体外受精・胚移植)不成功の方 *Assisted reproductive technology/生殖補助医療
- 体外受精・胚移植を受けている
- 直近の胚移植で2回以上連続して妊娠が成立していない
・反復流産の方
- 過去に2回以上の流産を経験している(化学流産は含まない)
・夫婦のどちらかが染色体構造異常を持っている(PGT-SR:Preimplantation genetic testing for chromosomal structural rearrangement/着床前胚染色体構造異常検査)
なお、PGT-A、PGT-SRは、日本産科婦人科学会が認定した医療機関で受けることができます。
▼着床前ゲノム検査とは、どのようなことがわかる検査?イラストで詳しく解説
着床不全につながる「母体側の問題」
母体側の問題としては「子宮の形の異常」「子宮の器質的異常」「子宮内環境の異常」「免疫の異常」「子宮収縮の異常」に分けることができます。
子宮の形の異常
通常とは異なる子宮の形状であるために、着床が難しいケースがあります。
重複子宮:子宮と子宮頚部が左右に分かれて2つずつある形状の子宮のこと。
中隔子宮:子宮の形は正常だが内腟に壁がある子宮のこと。
双角子宮:子宮内腔がハート型のようにくびれ、子宮の中に2つの内腔がある子宮のこと。
≪どのような検査でわかる?≫
・MRI
・子宮卵管造影
・子宮鏡検査
・3D超音波検査
など
≪治療法≫
治療法としては、開腹手術あるいは内視鏡手術があります。
ただし、必ずしも手術が必要というわけではありません。妊娠や分娩に支障をきたさないと判断された場合は、経過観察となります。
子宮の器質的異常 ①慢性子宮内膜炎
慢性子宮内膜炎とは子宮内膜に長期間にわたって炎症が起こる状態を言います。子宮内膜に形質細胞というリンパ球の浸潤を認めます。自覚症状がないことが多く、検査を行い発覚することが多い疾患です。
≪どのような検査でわかる?≫
・子宮鏡検査
・CD138陽性細胞数(形質細胞数)
・子宮内細菌叢検査(以下、子宮内フローラ検査)
≪治療法≫
一般的な治療方法としては、抗菌薬やプロバイオティクスやプレバイオティクスサプリメント*の投与が行われます。抗菌薬の投与で改善がみられない場合、炎症性の高い子宮内膜を人工的に除去することで、慢性子宮内膜炎の改善を図る子宮内膜掻把術や子宮鏡下手術などの手術療法がおこなわれることもあります。

*プロバイオティクスとプレバイオティクス
プロバイオティクス:乳酸菌など、菌そのものを摂取し、菌環境を改善すること。
プレバイオティクス:ラクトフェリンなどの食品成分を摂取することで、善玉菌が増えやすい環境に整えること。
▼慢性子宮内膜炎について詳しく知りたい方はこちらもご覧ください。
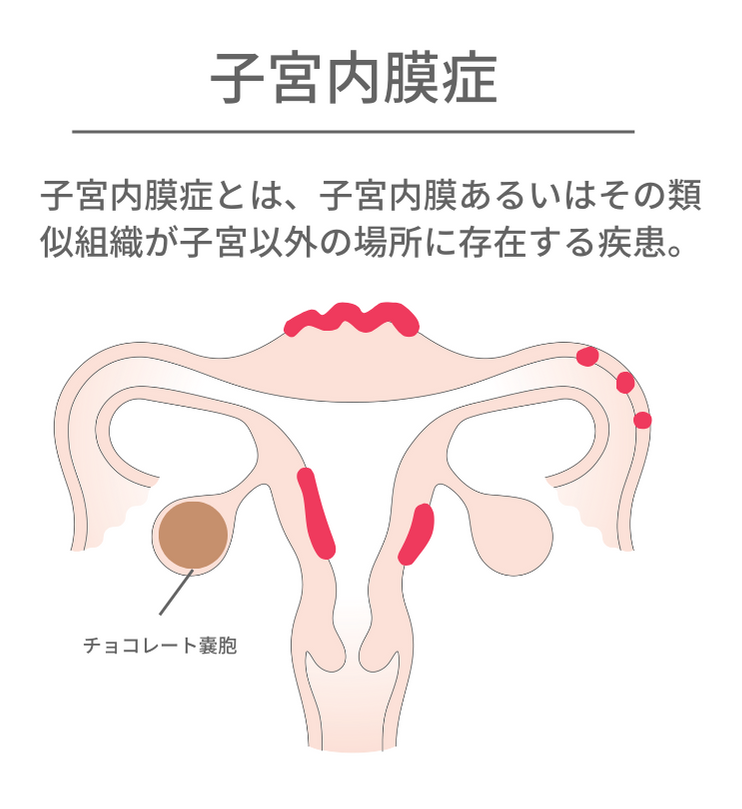
子宮の器質的異常② 子宮内膜症
子宮内膜症とは、子宮内膜あるいはその類似組織が子宮内膜以外の場所に存在する疾患です。卵巣や卵管、子宮筋層、腹膜、子宮と直腸の間、子宮と膀胱の間などにでき、他の臓器との癒着を起こします。卵巣にできると「チョコレート嚢胞」に、子宮筋層にできると「子宮腺筋症」という病名になります。
子宮内膜症は慢性子宮内膜炎と異なり、重い月経痛や月経過多、性交痛、排便時痛などの症状が現れるのが特徴です。
≪どのような検査でわかるか≫
・内診
・MRI
・超音波
・血液検査
・腹腔鏡検査
など
≪治療法≫
子宮内膜症の治療には手術療法と薬物療法の2通りがあります。
手術:方法としては、開腹手術と内視鏡手術があります。手術により病巣を除去します。子宮内膜症の程度によっては、内視鏡を使い、レーザーで焼くこともできます。ただし、AMH(Anti-Müllerian Hormone/卵巣予備能)を低下させるリスクがあり、不妊治療中の方は医師とよく相談して手術を決める必要があります。
薬物療法:低用量ピルやホルモン療法により、卵巣を休ませ子宮内膜症の悪化を防ぐことができます。ただし、病気を根本的に治すことはできません。
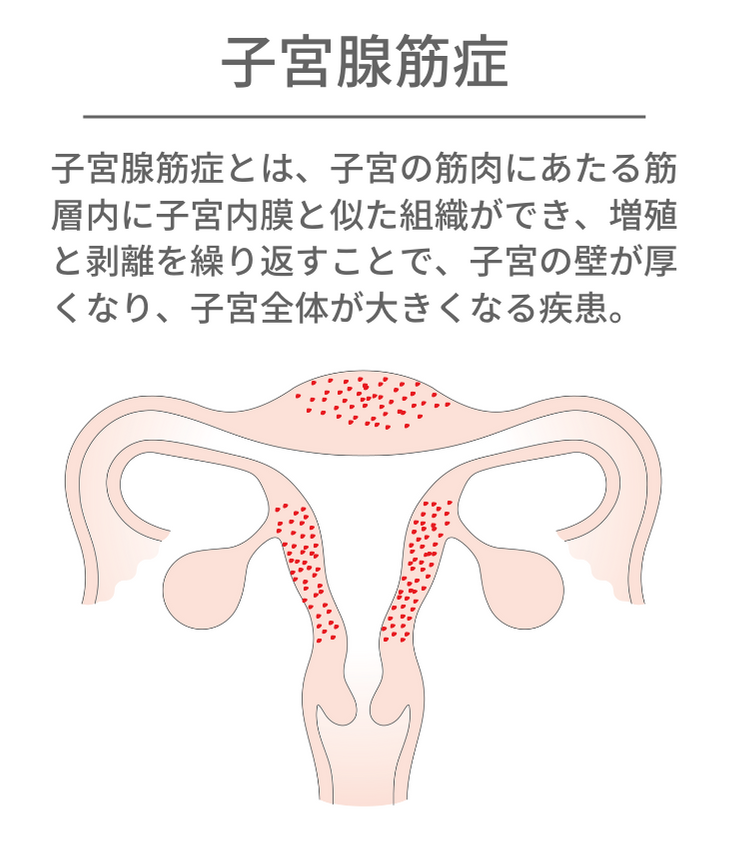
子宮の器質的異常③ 子宮腺筋症
子宮の筋肉にあたる筋層内に子宮内膜と似た組織ができ、増殖と剥離を繰り返すことで、子宮の壁が厚くなり、子宮全体が大きくなる疾患です。良性の腫瘍で子宮が大きくなる子宮筋腫は境界が明瞭で多発することが多いのに対し、子宮腺筋症は病巣と筋層の境界が不明瞭です。
自覚症状としては、主に月経痛や過多月経があります。
≪どのような検査でわかるか≫
・問診
・内診
・超音波検査
・MRI
≪治療法≫
子宮腺筋症の治療は、手術療法と薬物療法の2通りがあります。ただし、無症状あるいは症状が軽度の場合、必ずしも治療を行う必要はありません。
薬物療法:症状が軽い場合は、鎮痛薬などで月経痛を軽減させる。症状が重い場合は、ホルモン療法により、病巣の縮小や症状の改善を図る。また一時的に閉経の状態にする「偽閉経療法」により、病変を縮小する方法もあります。
手術療法:薬物療法で十分な効果が得られない場合、個々人の希望や将来の希望に応じ、手術を行うこともあります。将来、妊娠を希望する場合は、腹腔鏡を用い、病変部を切除する「子宮腺筋症核出術」が試みられており、症状の改善・術後妊娠例の報告もありますが、手術の有効性や安全性が確立されているとはいえません。
将来的に妊娠・出産を希望しない場合、症状が重ければ基本的には「子宮全摘術」という方法を取ります。
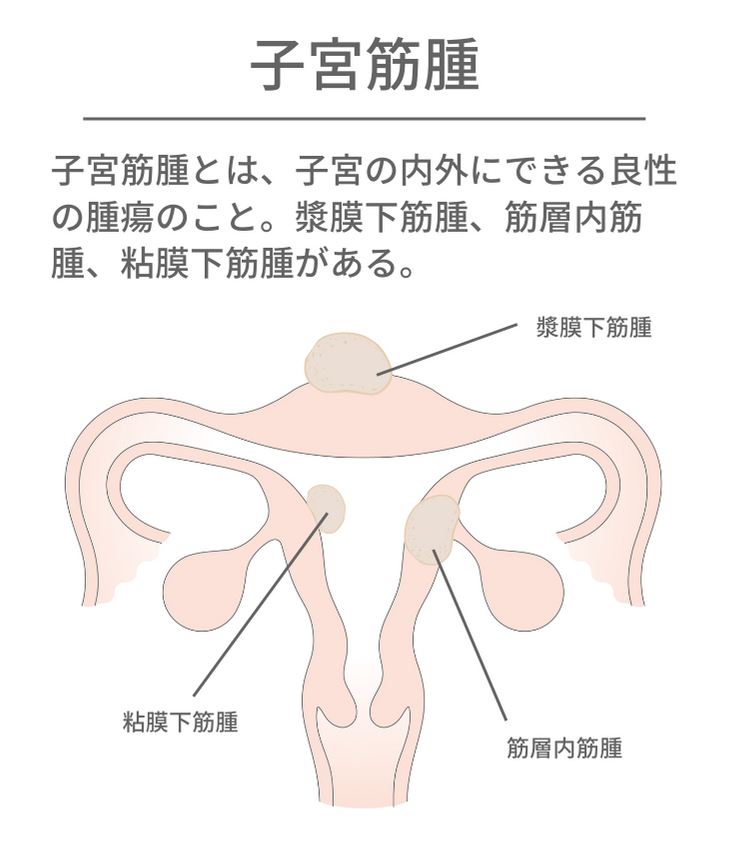
子宮の器質的異常④ 子宮筋腫
子宮筋腫とは、子宮の内外にできる良性の腫瘍です。漿膜(しょうまく)のすぐ下にでき、子宮の外側に突き出すように成長する「漿膜下筋腫(しょうまくかきんしゅ)」、子宮筋層にできる「筋層内筋腫(きんそうないきんしゅ)」、子宮内膜のすぐ下にでき、子宮の内側へ向かって成長する「粘膜下筋腫(ねんまくかきんしゅ)」があります。子宮筋腫は、同時に複数個発見されることも多くあり、子宮筋腫の大きさやできる場所によって症状が異なります。
中でも「粘膜下筋腫」が着床に影響を与えると考えられています。
≪どのような検査でわかるか≫
・診察
・超音波検査
・MRI検査
≪治療法≫
子宮筋腫の治療は、手術療法と薬物療法の2通りがあります。ただし、子宮筋腫が小さく、無症状の場合は必ずしも治療をする必要はありません。
手術療法:将来的に出産を希望する場合は「筋腫核出術」を、将来的に妊娠・出産を希望しない場合は、子宮全摘手術など、個々の状況や将来設計により手術法を選択します。
薬物療法:ホルモン療法により、症状の改善を図る方法です。一時的に閉経の状態にする「偽閉経療法」により、病変を縮小する方法もあります。
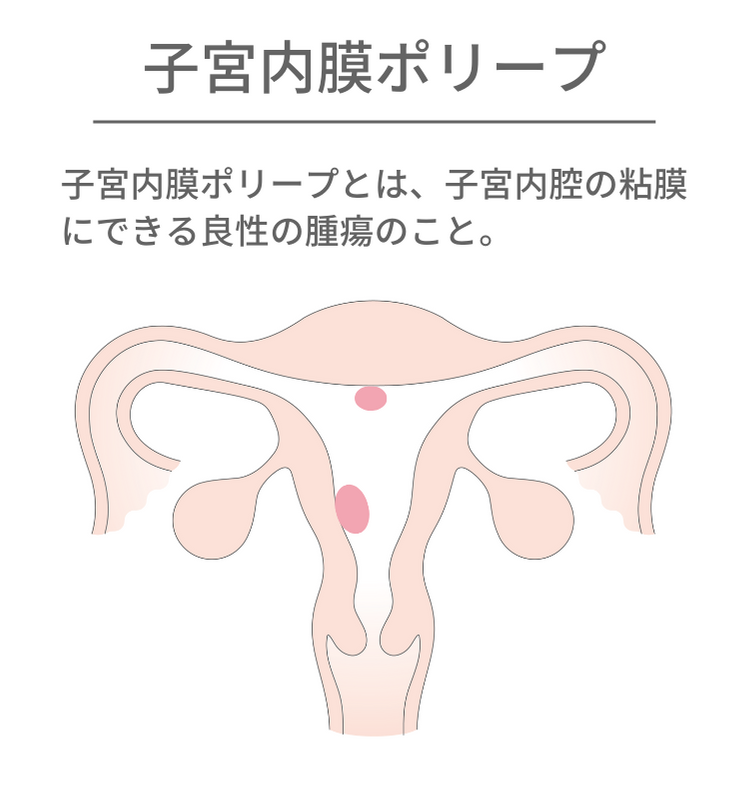
子宮の器質的異常⑤ 子宮内膜ポリープ
子宮内膜ポリープとは、子宮内腔の粘膜にできる良性の腫瘍です。ポリープのサイズは大小さまざまで、一つではなく複数個できることもあります。
無症状の方もいますが、月経時の経血量が多い、月経が長い、不正出血があるといったケースが多いです。
≪どのような検査でわかるか≫
・経腟超音波検査
・子宮鏡検査
≪治療法≫
子宮内膜ポリープは薬剤で治すことが難しく、治療は手術療法となります。ただし、症状がない、あるいは軽度の場合などは、必ずしも治療が必要とは限らず、経過観察となります。
手術療法:子宮鏡という内視鏡を使い、子宮内膜ポリープを切除する方法が一般的です。入院せずに日帰りで手術できる施設もあります。
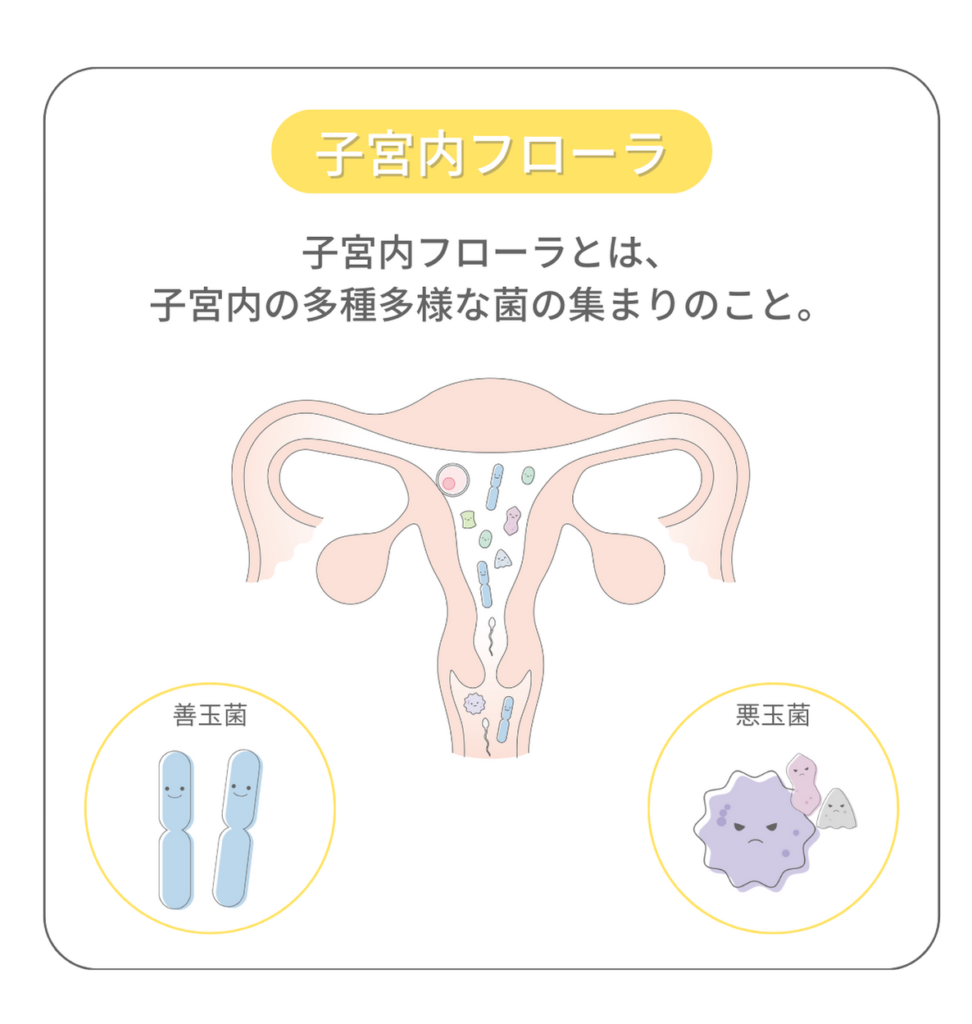
子宮内環境の異常 ①子宮内フローラ
子宮内フローラとは、子宮内の多種多様な菌の集まりのことです。
子宮内にも菌が存在することがわかっており、乳酸菌の一種である善玉菌・ラクトバチルス菌が90%以上いる方と未満の方を比較すると妊娠率や生児獲得率に差がでるとの報告があります。(☟右図)
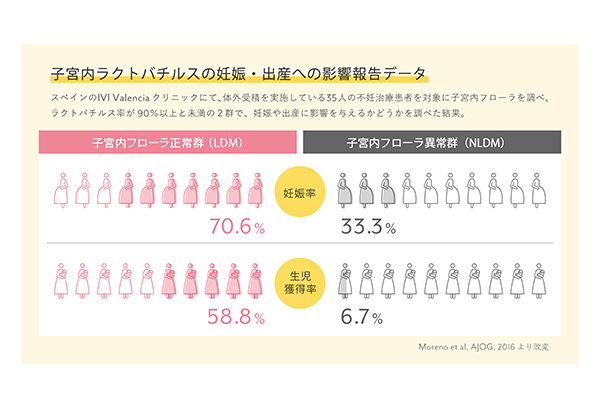
ラクトバチルス率が低いということは、そのほかの菌の割合が高いということです。
良くない菌(悪玉菌)がいると、免疫細胞が活性化され、女性にとっては異物である胚までも攻撃され着床しない原因となると考えられています。また、菌の中には流産や早産を引き起こすことがある悪玉菌もいます。
このようなことから、妊娠や出産において、子宮内の菌環境が重要視されるようになってきています。
≪どのような検査でわかるか≫
・子宮内フローラ検査
子宮内フローラ検査は、医療機関で子宮内腔液(検体)を採取し、その後、検査会社で検体に含まれる菌のDNAを抽出・ゲノム情報を解読することで、子宮の中にどのような菌がどのくらいの割合で存在するかがわかる検査です。
≪治療法≫
子宮内フローラ検査の結果が良くなかった場合、医師が抗菌薬やプロバイオティクス、ラクトフェリンサプリの投与を行い治療します。菌環境に応じた治療を行うことで、多くの場合、菌環境が改善できることもわかっています。
▶子宮内フローラ検査をもっと詳しく知りたい方はこちらから
▶子宮内フローラ検査を受けることのできる医療機関一覧はこちらから
子宮内環境の異常 ②着床の窓
子宮内膜が胚を受け入れる最適な時期のことを着床の窓と呼びます。着床の窓を外れて子宮内膜に接着した場合、妊娠が成立しない、あるいは化学流産となる可能性があると言われています。
反復着床不全の約30%の女性に着床の窓のずれがあるという報告もあります。
≪どのような検査でわかるか≫
・子宮内膜受容能検査(ERA® 、ERPeak℠)
移植日に相当する時期に子宮内膜の細胞を採取し、遺伝子検査を行います。
≪治療法≫
子宮内膜受容能検査で、着床の窓のずれがあると判断された場合、検査結果に基づき、着床にベストなタイミングで胚移植を行います。
ただし、慢性子宮内膜炎がある方は、着床の窓がずれることがあるとの報告があります。そのため慢性子宮内膜炎を治療しないまま、子宮内膜受容能検査を行い、その結果に合わせた移植を行うと期待する結果が得られない可能性があります。
そのため、慢性子宮内膜炎の有無を調べ、慢性子宮内膜炎がある方は先に治療を行うことが必要です。
免疫の異常
◆ビタミンD
ビタミンDが不足していることにより着床率の低下、流産率の上昇、妊娠高血圧症候群のリスクの増加、胎児の統合失調症・1型糖尿病の発症リスクを上げるなど様々なデメリットが報告されています。
≪どのような検査でわかるか≫
・血液検査
≪治療法≫
ビタミンDは、食べ物からの摂取のほか、日光を浴びることにより生成することができます。ただし、食べ物から十分な量を摂取するのが難しいこと、また日光浴についてもお住いの地域や季節により十分生成するのが難しいこともあります。
そのため、医療機関ではビタミンDのサプリメントを活用し、血中のビタミンD濃度を上げることが多いです。
▼ビタミンDと妊娠・出産の関係についての詳細はこちら
◆銅・亜鉛
体のなかで、亜鉛と銅はバランスを取っており、亜鉛に比べ、銅の血中濃度が高くなると着床しづらくなると考えられています。
≪どのような検査でわかるか≫
・血液検査
≪治療法≫
血液検査で銅より亜鉛の血中濃度が低いと分かった場合、医療機関では、食べ物やサプリメントにより亜鉛を補うようアドバイスする施設もあります。
◆Th1/Th2比
Thとは、ヘルパーT細胞のことです。
Th1細胞:細菌やウイルスなどの異物に反応し細胞性免疫を誘導し、免疫細胞が直接異物を攻撃します。
Th2細胞:液性免疫を誘導し「抗体」を作って異物に対抗します。
妊娠において、胚(受精卵)は女性にとって半分は自分のものではない異物です。そのため、正常妊娠では、胎児や胎盤を攻撃するTh1細胞が減少し、Th2細胞が優位になります。反対に、Th1値が高くなると、着床不全などを引き起こしてしまう可能性があります。
≪どのような検査でわかるか≫
・血液検査
≪治療法≫
免疫抑制剤の投与により、免疫反応を抑えます。
子宮収縮の異常
子宮も蠕動(ぜんどう)運動が行われています。例えば、月経中は、月経血を排出するため、下に向けて動き、排卵期は、精子を受け入れるため、下から上に向けて動きます。また着床期は受精卵の着床を妨げないよう動きを止めます。
この動き(子宮の収縮)に異常があると、着床を妨げる可能性があります。
≪どのような検査でわかるか≫
・経腟超音波検査
・cine MRI検査
≪治療法≫
検査で異常を認めた場合、着床期に子宮の動きを止める薬を服用する施設もあります。
「着床不全(障害)」のまとめ
着床不全(障害)の原因や検査・治療法についてご紹介しました。
・着床不全(障害)の原因は、大きく「胚の問題」「母体側の問題」に分けられる
・「胚の問題」は胚の染色体の数の異常で、治療することはできないが、移植する胚の優先度を判断することができる
・「母体側の問題」は、「子宮の形の異常」「子宮の器質的異常」「子宮内環境の異常」「免疫の異常」「子宮収縮の異常」がある
各検査の必要性や実施のタイミングは、患者様のご状況や医療機関により異なりますが、現在わかっている着床不全の原因や検査・治療法として参考にしていただけると幸いです。
この記事の監修者
杉山産婦人科 新宿
石山 俊輔 医師
平成20年3月 群馬大学医学部医学科 卒業
平成20年4月〜平成22年3月 板橋中央総合病院 初期研修医
平成22年4月〜平成23年3月 東京都立多摩総合医療センター 後期研修医
平成23年4月〜平成30年3月 東京医科歯科大学 産婦人科医局 関連病院 勤務
(東京医科歯科大学附属病院 JAとりで総合医療センター 総合守屋第一病院 キッコーマン総合病院)
平成30年4月~令和元年12月 アルテミスウィメンズホスピタル 医長
令和2年1月〜現在 杉山産婦人科 新宿





