保険適用での採卵のメリット・デメリット~条件や自由診療との費用比較などを徹底解説!

不妊治療で体外受精や顕微授精を行う場合、「採卵」というプロセスが欠かせません。2022年4月より、採卵から胚移植に至るまでの一連の基本的な診療は全て保険適用となっています。ただし、何回でも無条件で採卵・胚移植できるわけではありません。
そこで、今回はファティリティクリニック東京の院長・小田原圭医師に
・採卵に保険が適用される条件
・採卵を保険で行うメリット/デメリット
・保険診療と自由診療で採卵に係る費用の比較
・保険診療での採卵に関する疑問
などについて、伺いました。


目次
不妊治療の保険適用について
2022年4月から、体外受精や顕微授精、それに付随する採卵や胚移植なども保険が適用されるようになりました。ただし、体外受精を希望するカップル全員が保険適用で治療を受けられるわけではなく一定の条件が設けられています。
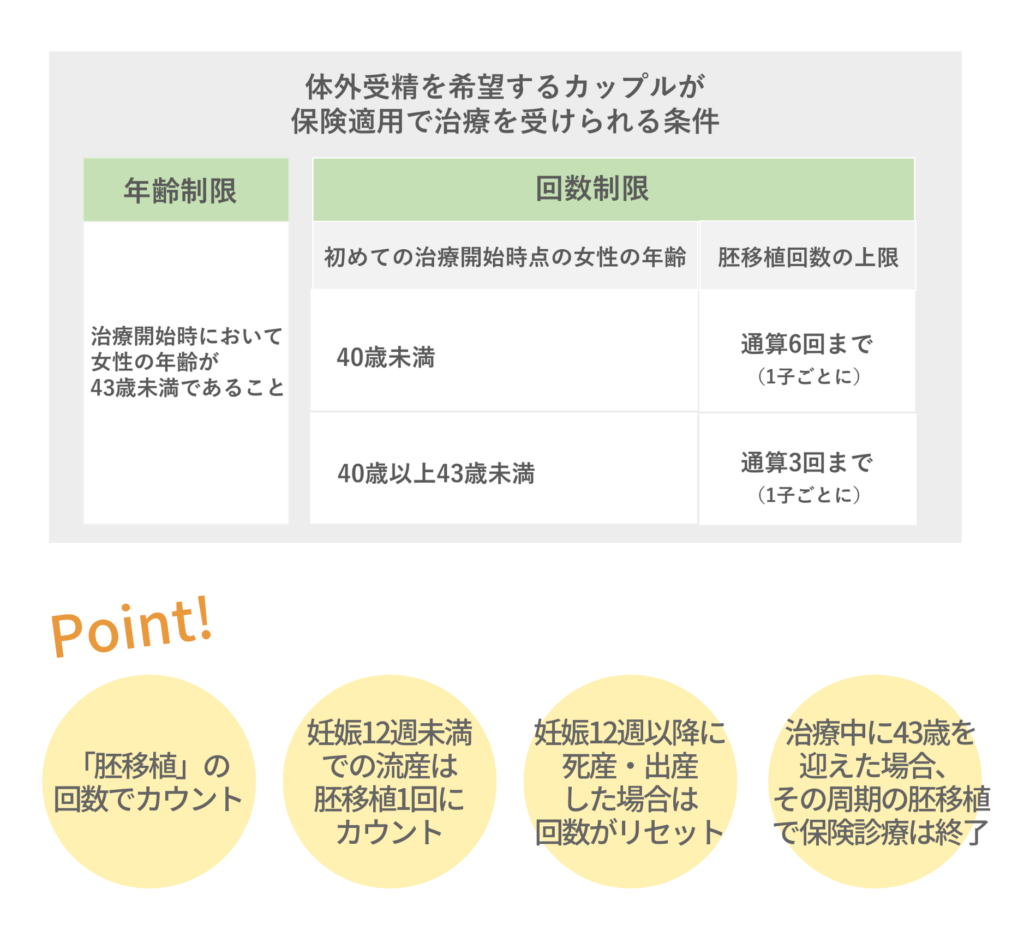
年齢による条件
不妊治療として体外受精を開始する時点で、
女性の年齢が43歳未満であること
が保険適用の条件です。
さらに、40歳未満で治療開始した場合と40歳から43歳未満で治療開始した場合では、保険が適用される回数も異なります。
40歳未満の場合:子ども一人に対して
最大6回まで
移植可能
40歳~43歳未満の場合:子ども一人に対して
最大3回まで
移植可能
Point:
・回数は「胚移植」の回数でカウント
・妊娠12週未満での流産は、胚移植の回数1回にカウント
・妊娠 12 週以降に死産に至った場合や出産に至った場合はリセットされ、改めて年齢に応じた回数が保険適用となる
・治療中に43歳を迎えた場合、その周期の胚移植で保険診療は終了となる。その後に自費診療で体外受精を続けていくことは可能
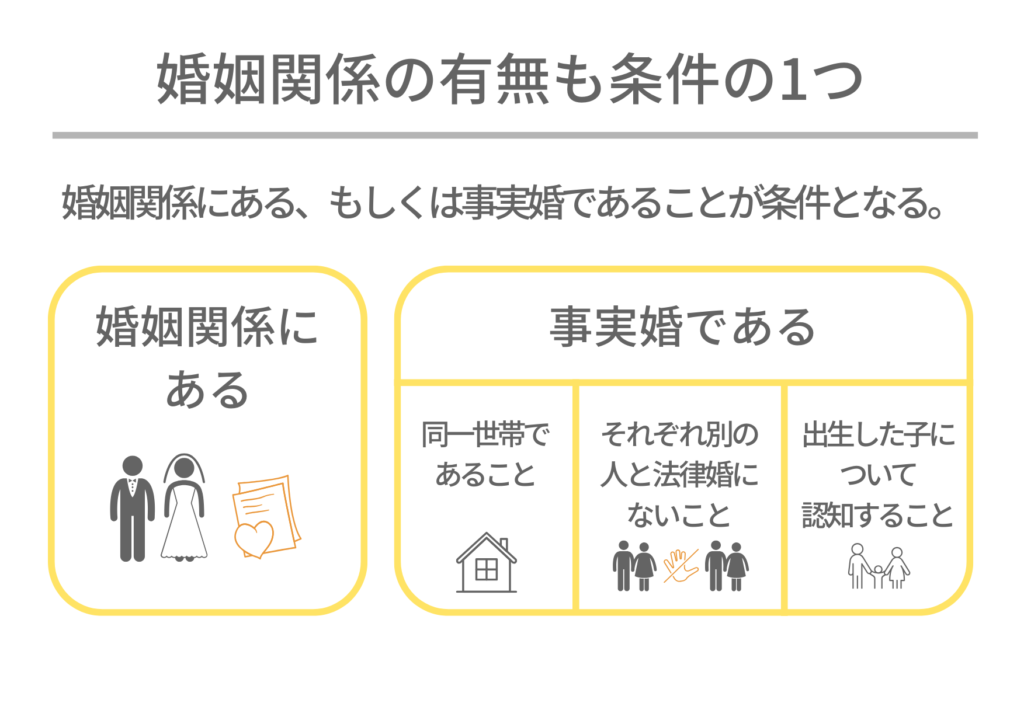
婚姻関係の有無
婚姻関係にある、もしくは事実婚であることが条件となります。*
・婚姻関係にある
・事実婚である。事実婚の場合は、以下の確認・同意が必要
-同一世帯であること
-両者がそれぞれ別の人と法律婚関係にないこと
-治療の結果、出生した子について認知すること
*法律上の婚姻関係にある夫婦のみを対象としている医療機関もあります。
保険診療と自由診療の併用は原則禁止~先進医療は併用が可能
保険適用とならない治療や検査もあります。
子宮内細菌叢(子宮の中にいる細菌のバランス)を調べる子宮内フローラ検査などの先進医療に認定されている医療技術*や胚の染色体の数の異常を調べる着床前ゲノム検査(PGT-A)などは、保険適用となりません。
*2025年3月末時点。先進医療に認定されていた医療技術が保険適用されることもあれば、先進医療ではなくなり自由診療になることもあります。先進医療に認定されている医療技術や実施医療機関については、厚生労働省のHPにてご確認ください。
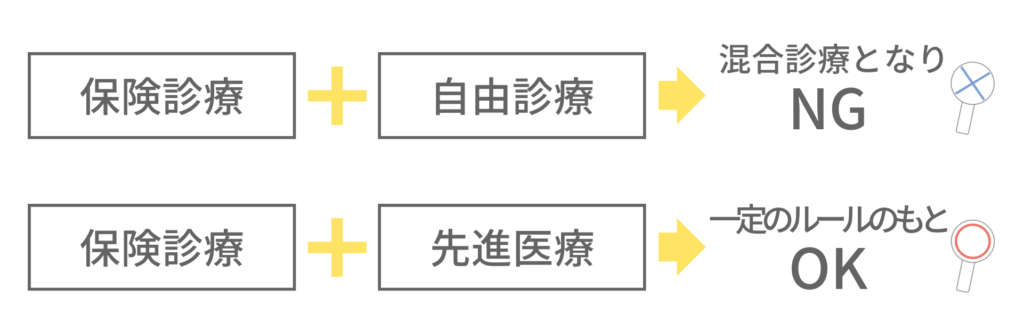
基本的に、保険診療と自由診療の併用(=混合診療)は禁止されています。保険診療中に自由診療を併用した場合、患者さんがすべての治療にかかる費用を全額自己負担しなければなりません。
ただし、保険診療として認められていなくても先進医療として認定されている医療技術に関しては、一定のルールのもと、混合診療が認められています。この場合、
先進医療分のみが全額自己負担となり、保険診療分は3割負担のまま治療を受けることができます。
[内部リンク]
▶不妊治療で知っておきたい「混合診療」と「先進医療」
採卵とは?基本的な流れや採卵方法について
採卵とは、女性の卵巣から卵子を取り出す手術のことを指し、体外受精や顕微授精には欠かせないステップです。
通常、毎月1個の卵子が排卵されますが、生殖補助医療(ART:Assisted reproductive technology)においては、1回の採卵での妊娠率を高めるため、複数の卵子を採卵できるよう、排卵誘発剤を使用して多くの卵胞を成長させることもあります。この場合、ホルモン注射や薬の服用が必要となり、使用する薬剤や期間により費用も変動します。
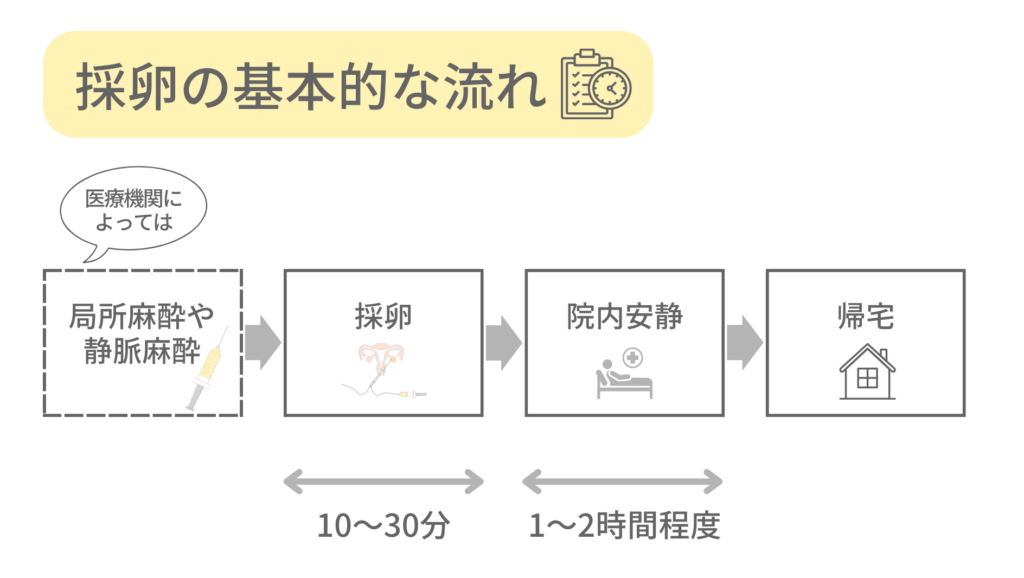
その後、卵胞が十分に大きくなったタイミングで採卵の手術を行います。
医療機関によっては、局所麻酔や静脈麻酔(全身麻酔)のもと、経腟超音波を見ながら卵胞を穿刺(せんし)し、卵胞液と一緒に卵子を回収します。採卵手術自体は通常10〜30分程度で終わり、手術後は1-2時間程度、院内で安静にし、体に異常がなければ帰宅できます。
[内部リンク]
▶「採卵までのステップや採卵の方法」や「採卵後の性行為はいつからOK?」はこちら
▶「卵巣刺激法別のメリット・デメリット、詳細なスケジュール」はこちら
▶「採卵日当日のスケジュール」や「採卵後、仕事をしても良いか?」はこちら
採卵が保険適用となるメリット
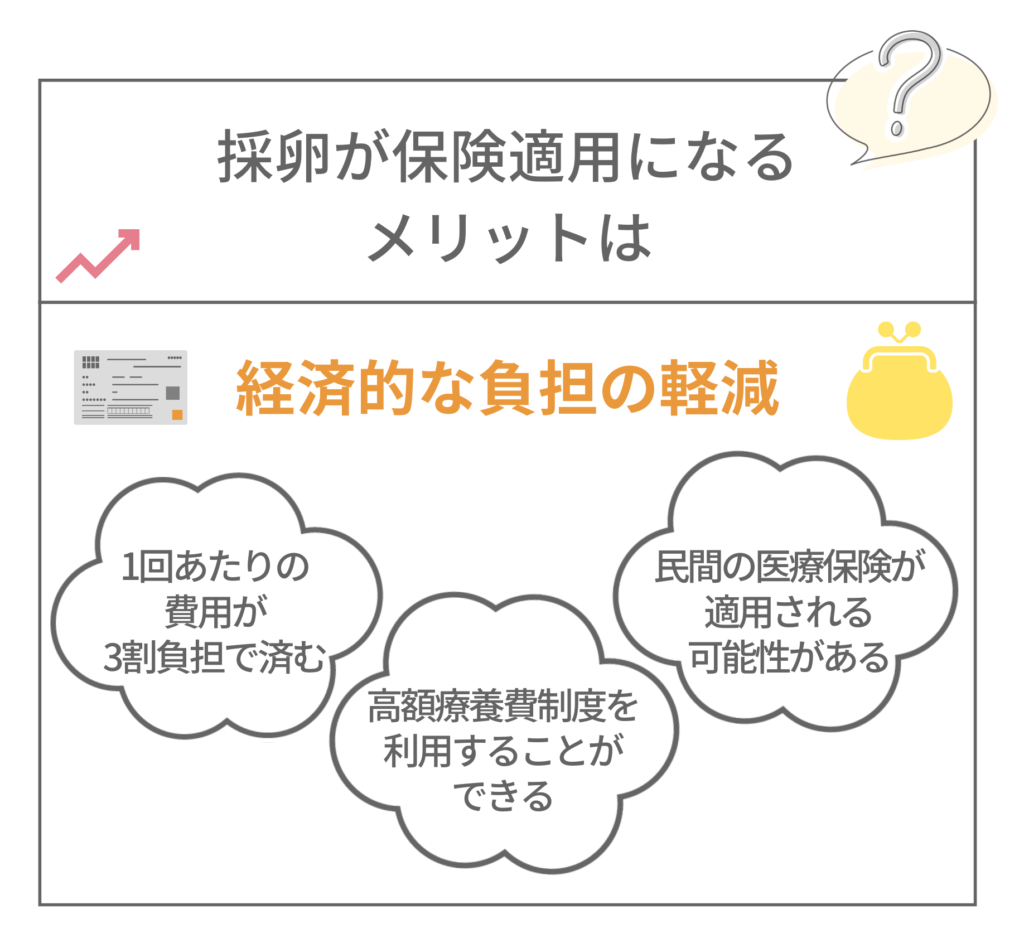
採卵に保険が適用されることで、経済的な負担を軽減できるというメリットがあります。
特に、不妊治療は長期にわたることが多く、複数回の採卵が必要となるケースもあるため、1回あたりの費用が3割負担で済むことは非常に大きな利点です。
また、保険適用によって高額療養費制度を利用することも可能となり、自己負担額がさらに抑えられることもあります。
このように、採卵が保険適用となることは、金銭的なメリットが大きいと言えます。
▶不妊治療が保険適用となったことで、利用できるようになった高額療養費制度とは?
採卵を自由診療で行う場合の費用(目安)
自由診療で採卵を行う場合の費用は、クリニックや病院によって異なるほか、採卵個数や麻酔の有無や種類によっても金額は変わってきます。
『例えば、一度の採卵で多くの卵子を得るため、高刺激という方法で卵巣刺激を行う場合、卵巣刺激のための注射や薬、採卵術、顕微授精、培養、タイムラプス、凍結などの費用を合わせると35-50万円程度が一つの目安になります。(小田原院長)』

ただし、医療機関によっては、100万円程度かかる場合もあります。医療機関によってはHP等で採卵にかかる費用を公開していることもあります。
病院選びの段階から費用感について確認しておくのも一つの方法です。
なお、保険診療は消費税のかからない非課税診療ですが、自由診療は消費税課税診療のため、消費税も上乗せされるため、さらに金銭的な負担が大きくなります。
採卵に保険適用される場合の自己負担額(目安)
自由診療の場合、料金は医療機関ごとに設定しますが、保険適用の治療は全国統一の料金となります。
採卵は以下のように設定されています。
| 診療報酬点数 | 自己負担額 | ||
| 採卵術 | (基本料) | 3200点 | ¥9,600 |
| + | |||
| 採卵数 | 1個 | 2400点 | ¥7,200 |
| 2個~5個 | 3600点 | ¥10,800 | |
| 6個~9個 | 5500点 | ¥16,500 | |
| 10個以上 | 7200点 | ¥21,600 | |
例)3個採卵できた場合
\9,600/採卵術 + \10,800/採卵2個〜5個 =¥20,400
民間の医療保険が適用される
不妊治療の保険適用により、体外受精(顕微授精)の採卵術は手術に分類されました。
そのため、手術給付金がある民間の医療保険に加入している場合、採卵術も給付の対象になる可能性があります。
手術給付金の対象になるかは、加入している保険会社にお問い合わせください。
保険適用で採卵を行う場合のデメリット
一方で、保険適用にはいくつかのデメリットも存在します。

採卵回数に回数制限はないが、貯卵はできない
保険適用回数は、「胚移植」の回数でカウントされます。そのため、採卵回数に制限は設けられていません。
しかし、保険診療において「採卵術は胚移植術を行うことを目的に実施されるべきもの」とされていることから、
凍結胚が残っている状態で次の採卵を行い凍結保存すること(貯卵)は原則できません。
つまり、凍結した胚はすべて移植しないと次の採卵ができないということです。
グレードが低かったとしても得られた胚をすべて凍結しておき、さらに採卵を行い、より良い胚が得られたら、それを移植したいと思う方もいらっしゃるかもしれませんが、保険診療においては原則できないことを覚えておきましょう。
『胚移植には、新鮮胚移植と凍結胚移植(全胚凍結)の2通りあります。新鮮胚移植は、採卵で得られた卵子を精子と受精・培養し、凍結せずに移植することで採卵から移植まで1周期の中で行うことができます。
ただし採卵後の卵巣過剰刺激症候群(OHSS)という副作用を避ける目的で、新鮮胚移植の場合は得られる卵子の数を少なくするケースが多いです。そのため、新鮮胚移植で着床しない場合、あるいは妊娠継続できなかった場合は、改めて採卵から治療が必要となることがあります。
一方、凍結胚移植(全胚凍結)の場合、注射などの刺激により、できるだけ多くの卵子をとり、受精・培養させ、グレードの良い胚を全て凍結します。そのため、採卵する周期と移植する周期は別の周期になります。多くの胚が凍結できた場合、もし胚移植を行い妊娠継続しなくても、採卵することなく続けて胚移植を行うことができます。また妊娠した際には残った胚を凍結保存し、次の子のために使用することもできます。
凍結する胚のグレードについては、医療機関により基準は異なると思いますが、当クリニックの場合、
胚盤胞の状態を評価するガードナー分類
*
でBC、CB、CA、CC評価のもの、つまり将来赤ちゃんとなる細胞がC評価など、妊娠の可能性が低い胚は、患者さんからの希望がない限り凍結していません。(小田原院長)』

*ガードナー分類とは
胚盤胞の状態を評価する世界的な基準。
胚盤胞の発育段階を6段階で表し、また将来赤ちゃんになる内細胞塊(ICM)と胎盤となる栄養外胚葉(TE)をそれぞれA~Cで評価する。

保険診療で採卵し、受精・培養した胚は、着床前胚染色体異数性検査(着床前ゲノム検査(PGT-A)*)できない
保険診療で採卵し、受精・培養した胚に、自由診療であるPGT-A検査はできません。
保険診療と自由診療を併用することは混合診療といい、禁止されています。
『保険診療により得た胚に、PGT-A検査をすることはできません。そのため、
PGT-Aを希望する場合は、改めて自由診療で採卵する必要があります。
( 小田原院長)』

*着床前胚染色体異数性検査(PGT-A)とは、体外受精によって得られた胚の染色体の数の異常を、移植前に遺伝子解析で調べる検査です。染色体数に異常のない胚を移植することにより流産リスクが減少し、結果的に妊娠率の向上が期待されます。
なお、PGT-Aの適応条件 は、日本産科婦人科学会により以下と定められています。
① 2回以上の胚移植不成功の既往を有するカップル
② 2回以上の流死産の既往を有するカップル
ただし、カップルのいずれかに染色体構造異常が確認されている場合を除く
超音波や採血はそれぞれ3回までという制限がある
胚移植回数だけではなく、保険診療の場合、
1周期あたりの超音波と採血もそれぞれ3回という制限があります。
『月経が長い方や卵胞の発育がゆっくりな場合、また早発卵巣不全*の患者さん等においては、1周期に何回も診察をしなくてはいけないことがあり、超音波や採血が3回を超えてしまうこともあります。
ただし、この場合、
3回を超えてしまっても、その後の治療が即座に中断になったり、いきなり自由診療になってしまうわけではありません。
(小田原院長)』

*早発卵巣不全とは
40歳未満で卵巣機能が低下して、卵胞が枯渇または減少し、月経が3ヶ月以上無い状態。卵胞が枯渇し、月経が停止してしまっているケース(早発閉経)と少数でも卵胞が存在し、低い頻度ながらも卵胞発育や排卵が起こるケースがある。
カップルそろって治療計画を聞くのが必須となる
保険診療で体外受精を実施する場合、治療計画書を作成することになっており、治療を開始する前にカップルそろって治療の具体的な内容や方法について医師から説明を受け、同意することが条件になっています。
『治療計画書は、患者さん の状況を踏まえ、医師との相談によって決定した採卵から胚移植までの計画が書かれており、この計画に沿って治療が進められます。
採卵から胚移植までを1周期とし、新たに採卵を始めるたびに、治療計画書の再作成が必要となります。そのたびに、カップルで話を聞いていただく必要がある
ため、パートナーはビデオ通話などのオンラインを利用して話を聞かれるケースも多いです。
オンラインでも問題ありませんが、質問が複雑な場合などは、カップルで一緒に来院いただいたほうが情報共有がスムーズだと感じます。(小田原院長)』

治療計画書で医師が提示した治療方法に関して、カップル2人とも同意・署名され、初めて保険適用となります。
保険適用で行う採卵・凍結~こんな場合はどう判断したらよい?
保険で採卵ができるメリットは大きい一方で、保険という枠組みがあるからこそ、判断に迷うケースも出てくることがあると思います。
今回は、具体的なケースを挙げ、小田原先生にどのように判断されているかを伺いました。
良好胚を複数回移植し、着床・妊娠継続できなくても、保険適用の回数がある限りは保険診療での採卵や胚移植を進めるべき?
『
患者さんの年齢によっても考え方が変わってきます。
例えば、繰り返し着床しない、あるいは流産をしてしまう場合、胚の染色体の数の異常を調べるPGT-A検査を自由診療で行うという方法もあります。
ただし、
35歳未満の若い方の場合、胚の染色体異常が多くはないこと、またPGT-A検査は胚1個につき検査費用が10万円程度かかること
を考えると、保険適用される治療回数が残っているのであれば、
その間に、妊娠しない原因を調べる目的で子宮内フローラ検査や子宮鏡検査などといった検査を行い、保険診療で治療を続けても良いのではないか
と思います。
一方で、例えば、移植時に子宮内膜が厚くならない場合、PRP療法という子宮内膜を厚くする治療(自由診療)が必要になることもあり、こういう場合は自由診療で不妊治療を進めることを提案することもあります。(小田原院長)』

保険診療で採卵を行い、胚を凍結した場合、胚の保管にかかる費用はいつまで保険が適用される?
2024年6月より、保険診療で採卵・受精、凍結した胚の保管期間に、上限がなくなりました。
胚を凍結した日から1年が経過するごとに胚凍結保存維持管理料として、凍結胚の個数に関わらず、年間10,500円(保険適用)を支払う必要があります。
凍結胚の保存が保険診療で更新できる方:
以下がすべて当てはまる方
➢ 胚の凍結保存維持を更新する際の女性の年齢が43歳未満の方
➢ 保険診療の回数制限を超えていない方(40歳未満は6回、40歳から43歳未満の女性は 3 回まで)
➢ 採卵から胚移植までの治療計画について、カップル で医師から説明を受け、同意された方
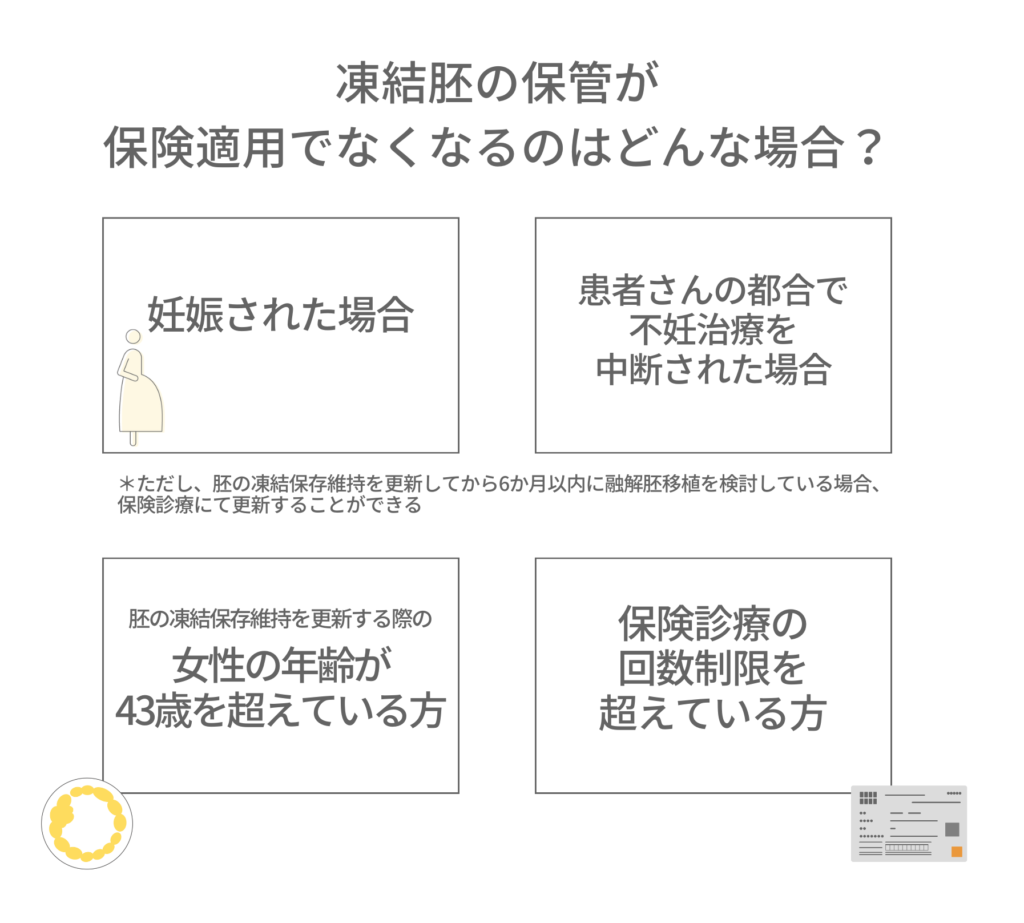
凍結胚の保管が保険適用でなくなるのは、どのような場合?
保険診療にて凍結した胚であっても妊娠した場合や患者さんのご都合により不妊治療を中断されている場合は、保険診療にて更新手続きができなくなります。
ただし、胚の凍結保存維持を更新してから 6か月以内に融解胚移植を検討している場合、保険診療にて更新することができます。
『例えば、治療の結果妊娠した場合は「不妊治療は一旦終了した」という考え方になります。
不妊症の保険診療は“直近の妊娠に対して”適応になります。
なので妊娠した後、未来に希望される予定のお子さんの治療に対しては、その子の治療を開始するまで保険適用されません。反対に言えば、治療が続いている限りは、保険診療で胚の凍結保存ができます。
ただ実際は、保険診療においては40歳未満でも、胚移植回数は最大6回までなので、1回の採卵で得られた凍結胚は1年以内に使い切る人がほとんどです。
なお、 お仕事などの都合で、保険診療で採卵し、胚を凍結したあと、すぐに胚移植できない場合でも、治療計画は6か月の期間をベースに作成するため、原則6か月以内に融解胚移植ができるようスケジュールを調整いただくように患者さんにはお願いしています。(小田原院長)』


凍結胚の保存が保険診療で更新できず自由診療での更新となる方:
以下に一つでも当てはまる方
➢ 胚の凍結保存維持を更新する際の女性の年齢が43歳を超えている方
➢ 保険診療の回数制限を超えている方(40歳未満で治療を開始した女性は6回、40歳から43歳未満で治療を開始した女性は 3 回まで)
凍結胚を残した状態で妊娠・出産できた場合、次の子どもを望み不妊治療を行う際の胚移植は自費で行うということ?
例えば、1人目の不妊治療で得られた凍結胚が残っている場合、2人目の治療を再開するまでは、胚の凍結保存維持に係る更新費用は自費(自由診療)となります。
ただし、
保険診療で2人目の不妊治療を再開した場合、1人目の治療で得た胚を移植する場合も保険適用
となります。
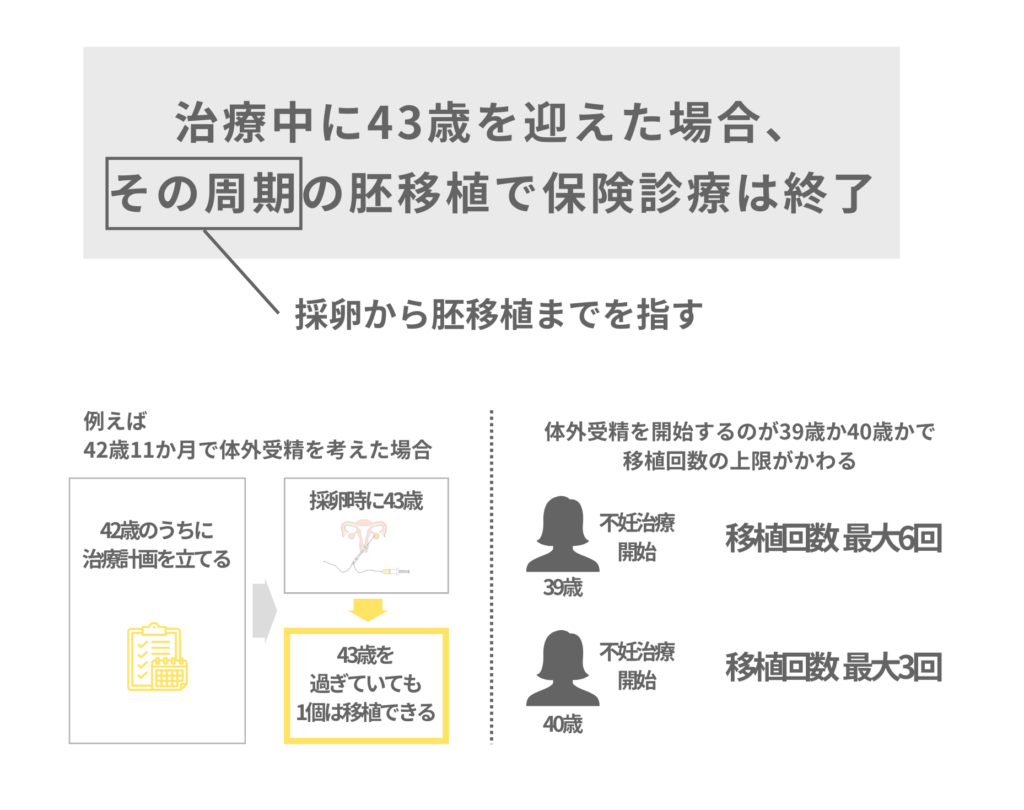
「治療中に43歳を迎えた場合、その周期の胚移植で保険診療は終了」とはどういうこと?
体外受精や顕微授精が保険適用となるかの条件の一つに「治療中に43歳を迎えた場合、その周期の胚移植で保険診療は終了」というものがあります。
“その周期”というのは、採卵から胚移植までを指します。
治療中に43歳を迎えた際に、複数の凍結胚があったとしても、次の胚移植で保険診療は終了となります。
『極端な例でいうと、42歳11か月で体外受精を考え、医療機関を受診された場合、すぐ治療計画(採卵から胚移植まで)を立てる必要があります。
42歳のうちに治療計画が立てられれば、採卵までできていなくても大丈夫です。
42歳11か月で治療計画を立てた場合、採卵し終えた頃には43歳になっていますが、採卵で1個以上の胚が得られれば、
43歳を過ぎていても、1個の胚を移植できる
ということになります。
ただし、基本的には6ヶ月の期間で治療計画が立てられるため、44歳になっても保険診療で移植できるというわけではありません。
なお、39歳と40歳では移植回数が最大6回なのか3回なのか変わってきます。
39歳のうちに体外受精を開始した場合は、一度目の採卵・胚移植で上手くいかず、40歳を過ぎたとしても、最大6回まで胚移植をすることができます。(小田原院長)』

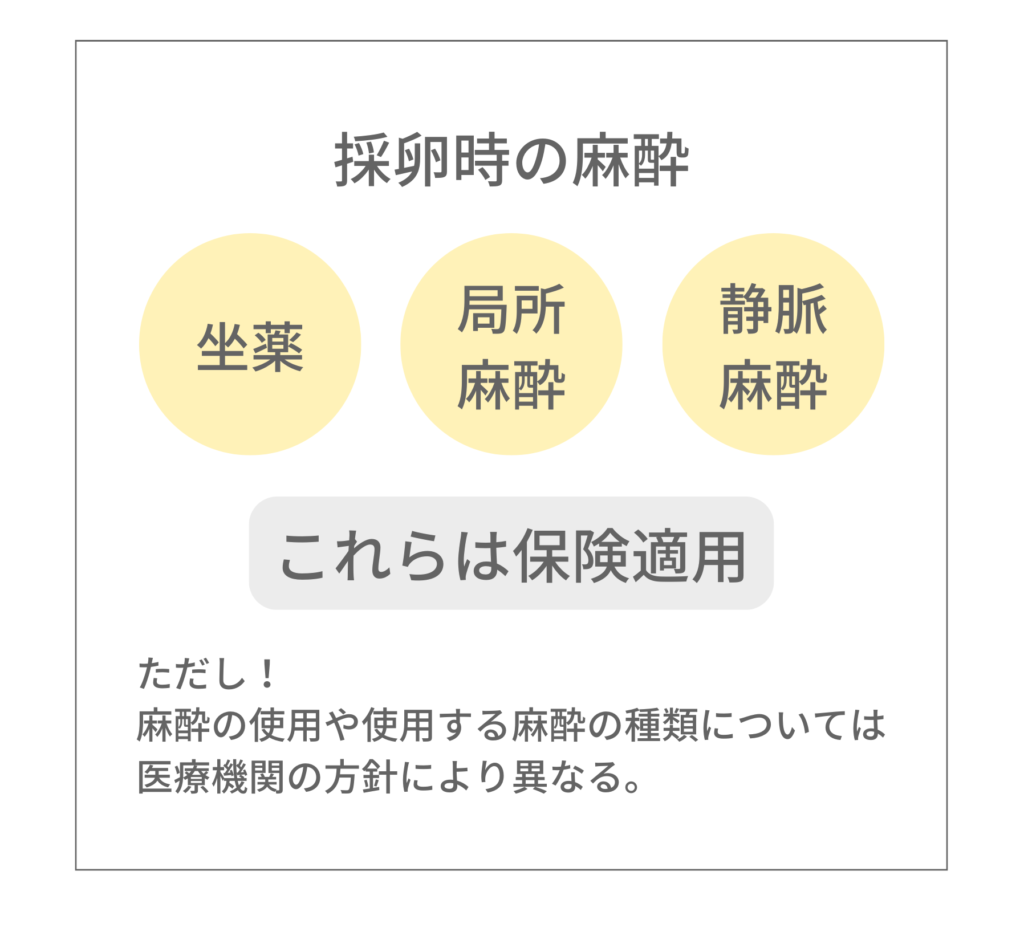
採卵時の麻酔も保険が適用される?
採卵時の麻酔(坐薬、局所麻酔、静脈麻酔)にも保険が適用されます。
ただし、麻酔の使用や使用する麻酔の種類については、医療機関の方針により異なります。
静脈麻酔での採卵を基本としている医療機関もあれば、穿刺する卵胞数が多い、あるいは卵巣が穿刺困難な位置で採卵に時間がかかることが予想される場合は静脈麻酔を選択し、それ以外の場合は局所麻酔や坐薬、無麻酔を選択する医療機関もあります。
『採卵に対し、痛みなどの怖さを感じている方も多く、静脈麻酔で採卵できるのであればそうしたいと希望される方も多いです。(小田原院長)』

痛みに弱いと自覚している方や採卵に怖さを感じている場合など、その旨を医療機関に伝え、使用する麻酔の種類について相談するのもよいでしょう。
それぞれの麻酔の特徴については、後述しています。
採卵時の麻酔にかかる費用~保険適用時と自由診療時の比較
麻酔は、不妊治療に限らす、診療報酬点数が定められています。ただし、使用する薬剤の費用が別途かかるため、 下記は目安とお考え下さい。
また、医療機関に支払う金額は、診療報酬点数「1点=10円」として計算します。

保険での採卵時に静脈麻酔を行った場合
① 短時間の場合:診療報酬点数は120点
短時間とは10分未満が基準となります。
この場合、患者さんが医療機関に支払う料金は
120点×10=1,200
1,200×0.3(3割負担の場合)=360円
② 十分な体制で行われる長時間のもの(単純な場合):600点
静脈注射用麻酔剤を用いた全身麻酔を 10 分以上行った場合の診療報酬点数です。
この場合、患者さんが医療機関に支払う料金は
600点×10=6,000
6,000×0.3(3割負担の場合)=1,800円
保険診療での採卵時に局所麻酔を行った場合
局所麻酔の場合、加算料はなく薬剤料のみです。医療機関が使用する薬剤により、患者さんの負担額は異なります。
自由診療での採卵時に静脈麻酔を行った場合
自由診療の料金は、医療機関ごとに設定するため、幅があります。
料金は3~5万円(採卵個数により変動することも)というところが多いようです。
自由診療での採卵時に局所麻酔を行った場合
医療機関により幅がありますが、10,000~20,000円程度のところが多いようです。
採卵時に坐薬を使用した場合
医療機関が使用する薬剤により、患者さんの負担額は異なりますが、静脈麻酔や局所麻酔と比較すると、安価と言えます。
採卵時に使用する麻酔の種類と特徴
採卵をする際は、医療機関の方針にも寄りますが、採卵個数や患者さんの状況に応じ、静脈麻酔や局所麻酔、無麻酔、坐薬のいずれかが選択されます。
静脈麻酔とは?
静脈麻酔は、静脈から鎮静薬を注入する方法です。
患者さんは、前日の22~24時以降(医療機関により異なる)絶食、術前2時間程度前からは水分も制限する必要があります。
静脈麻酔を行うと、全身麻酔のように意識がなくなるため、麻酔中は痛みを感じにくくなります。
その一方で呼吸が浅くなり酸素不足になることがあるため、適切な呼吸管理が必要となります。
採卵後は、しばらくベッドで安静にし、体調に問題がなければ、帰宅できます。ただし、車の運転はできません。
多嚢胞性卵巣症候群で、卵胞がたくさんある場合、卵巣の穿刺回数が多くなる可能性があるため、静脈麻酔を使用した採卵になるケースが多いと言えます。
[関連記事]
▶採卵前・当日・後の疑問を解決!「なぜ麻酔をしての採卵時、ネイルは落とさなくてはいけない?」
▶“採卵後”や“胚移植後”の性行為はいつからOK?気を付けることは?
局所麻酔とは?
腟壁に注射で麻酔を打ちます。局所麻酔は、意識がある状態で採卵を行うことになります。
静脈麻酔に比べ、回復が早いというメリットがあります。ただし、採卵する卵胞数が少ない場合、局所麻酔のための穿刺回数と変わらないこともあり、坐薬や無麻酔を選択するケースもあります。
採卵後は、体調に問題がなければ、比較的早く帰宅できます。ご自身で車を運転することも可能とされていることが多いようです。
坐薬とは?
腟壁は痛みを感じにくい部位であることから、穿刺する卵胞が少ない場合、痛み止めの坐薬のみで採卵が行われるケースも多いと言えます。
不妊治療を保険適用で行うために必要な手続きと書類
大前提として、不妊治療を受ける医療機関が保険診療での治療が可能な施設であるかを確認することが重要です。
全てのクリニックや病院が保険に対応しているわけではなく、自由診療でのみ治療を行っている医療機関もあります。
その上で、保険診療で不妊治療を受けるためには、いくつかの手続きや書類が必要です。
*手続きや必要書類については、不妊治療を行う医療機関により異なるため、直接確認をするようにしてください。
【患者様での準備や署名が必要な書類】
・保険証
・戸籍謄本
婚姻関係にあるご夫婦:ご夫婦の名前が記載されたもの1通
婚姻関係にないカップル:男女それぞれ1通
*事実婚の場合、住民票の提出を求められることもあります。
・治療計画書への署名
基本的に、カップル揃って来院し、医師から話を聞き、署名する必要があります。ただし、パートナーが来院できない場合、オンラインでも可とする医療機関もあります。
・各種同意書/申告書
医療機関により、体外受精や顕微授精への同意書や胚移植歴申告書などのへの記載・捺印が必要になることがあります。
書類の取り寄せやパートナーとの日程調整にも時間を要する可能性があります。できるだけ早い段階から医療機関に必要書類やスケジュールを確認し、スムーズに治療に移行できるようにすると良いでしょう。
保険適用での採卵のメリット・デメリットのまとめ
体外受精や顕微授精は、女性の年齢に応じ、保険が適用される回数に制限が設けられていますが、回数のカウント方法やどういった場合に保険が適用されなくなるかが複雑です。
そこで、今回は具体例を出しながら、解説しています。
・体外受精/顕微授精を開始する時点で、女性の年齢が40歳未満の場合は子ども一人に対して最大6回まで、40歳~43歳未満の場合は子ども一人に対して最大3回まで保険で胚移植が可能。
・妊娠12週未満での流産は胚移植の回数1回にカウント、妊娠 12 週以降に死産に至った場合や出産に至った場合はリセットされ、改めて年齢に応じた回数が保険適用となる。
・基本的に、保険診療と自由診療の併用(=混合診療)は禁止されており、保険診療中に自由診療を併用した場合、患者さんがすべての治療にかかる費用を全額自己負担しなければならない。ただし、先進医療は、一定のルールのもと混合診療が認められており、先進医療分のみが全額自己負担、保険診療分は3割負担のまま治療を受けることができる。
・自由診療の場合、料金は医療機関ごとに設定するが、保険適用の治療は全国統一の料金となる。
・保険適用で採卵を行う場合、採卵回数に回数制限はないが、貯卵はできない。また、保険診療により得た胚に、PGT-A検査をすることはできないため、PGT-Aを希望する場合は、改めて自由診療で採卵する必要がある。
・保険診療にて凍結した胚であっても妊娠した場合や患者さん都合で不妊治療を中断している場合、保険診療にて更新手続きができなくなる。ただし、胚の凍結保存維持を更新してから 6か月以内に融解胚移植を検討している場合、保険診療にて更新することができる。
・体外受精や顕微授精が保険適用となるかの条件の一つ「治療中に43歳を迎えた場合、その周期の胚移植で保険診療は終了」の“その周期”が指すのは、採卵から胚移植まで。治療中に43歳を迎えた際に、複数の凍結胚があったとしても、次の胚移植で保険診療は終了となる。
この記事の監修医
ファティリティクリニック東京
小田原 圭 院長
2013年3月 昭和大学医学部卒業
2015年4月 昭和大学医学部産婦人科学講座 入局
2021年3月 昭和大学 博士(医学)取得
2021年4月-2024年3月
昭和大学医学部産婦人科学講座 助教
聖マリアンナ医科大学病院 生殖医療センター 助教
(留学2022年4月-2023年3月)
2024年4月 ファティリティクリニック東京
[所属学会]
日本産科婦人科学会
日本生殖医学会
日本人類遺伝学会
日本産婦人科遺伝診療学会 代議員(2023,2024)
日本がん・生殖医療学会
日本受精着床学会
日本卵子学会
日本再生医療学会
[資格]
日本専門医機構認定産婦人科専門医
日本生殖医学会 生殖医療専門医
臨床遺伝専門医

人気記事
-


妊活中いつならお酒を飲んでも良い?お酒以外で控えるべき飲み物や医師お勧めの飲み物も紹介
-

子宮にとって良い菌・悪い菌とは?代表的な18の菌を解説!
-


【最新データ】子宮内フローラ「良好」より「異常→治療」の方が妊娠率が高いのはなぜ?
-


妊活で知っておくべき「精子」のすべて|元気な精子の作り方・古い精子・寿命・正しい出し方まで解説
-


妊娠・出産にも大切な子宮内フローラ~細菌の「割合」と「量」の関係とは?/専門家による論文解説
-


胚移植後の症状まとめ~それって妊娠のサイン?注意が必要な兆候?
-

流産の兆候と原因は?心拍確認後の流産率や流産後の妊娠可能性・妊娠再開までの目安を解説
-


一番妊娠しやすい日はいつ?オギノ式での排卵日の計算方法や体の変化で予測する方法
-


体外受精で考えられる9つのリスク~母体や子ども障害など将来への影響は?
-


胚移植後のNG行動~立ち仕事・ウォーキング・スクワット・旅行はダメ?









