年齢別:体外受精の妊娠率と流産率~流産の兆候や流産しないためにできることとは

タイミング法や人工授精を繰り返しても妊娠できない場合や妊活・不妊治療を始めた年齢によっては体外受精(顕微授精)という選択をされる方もいると思います。
体外受精(顕微授精)は各プロセスにおい て、とても高度な医療技術を駆使します。そのため、自然妊娠や人工授精と比べ、体外受精に抵抗や不安を感じる方もいらっしゃるかもしれません。
そこで、今回は体外受精による妊娠率や流産率、また流産の兆候や流産しないためにできることはあるのかについて、解説します。


目次
流産と死産の違い
はじめに、「流産」という言葉の定義について説明します。
流産とは何らかの原因で、妊娠22週未満に赤ちゃんが亡くなることを指します。妊娠22週以降の赤ちゃんが亡くなった場合は流産ではなく「死産」と呼ぶようになります。
体外受精を実施する年齢と妊娠率・流産率の関係
まず、体外受精に限らず、妊娠率や流産率は女性の年齢が大きく関わっていることがわかっています。
女性の年齢が若いほど妊孕力が高いのは、卵子の数や質が高く、また不妊につながる疾患をもつ割合が低いからです。
一つの目安として35歳という年齢が出されることがありますが、
特に35歳を境に妊娠率が低下することが報告されています。
参考:Henry,L.(1961).Some data on natural fertility.EugenicQuarterly,8(2),81-91.
また、日本産科婦人科学会による「体外受精・胚移植等の臨床実施成績(2021)」からも、生殖補助医療(ART)による妊娠率や出産率、流産率と年齢の関係がわかります。
30歳頃から緩やかに妊娠率と出産率が低下し始め、35歳頃から妊娠率・出産率の低下が顕著になり、流産率が上昇していきます。
流産率が年齢と共に上昇する背景には、卵子の質の低下やそれに伴う染色体異常の増加などが挙げられます。
▶体外受精で考えられる9つのリスク~母体と子どもの将来への影響は?
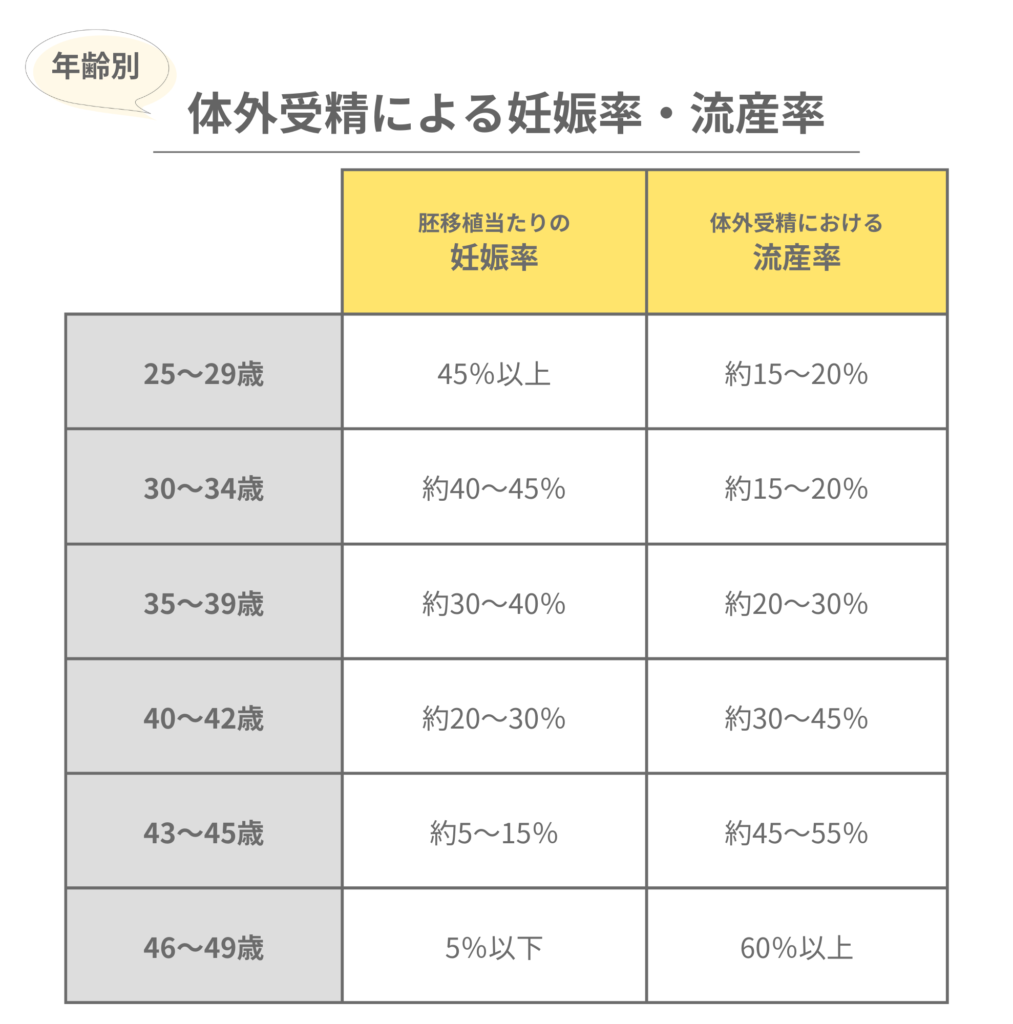
以下で、体外受精(生殖補助医療)における各年代別の妊娠率(胚移植当たり)と流産率(胚移植後の妊娠に占める割合)について詳しく説明します。
20代(25歳~29歳)の妊娠率と流産率
25歳から29歳の女性における体外受精の成功率は比較的高いと言えます。年齢が若いほど卵子の質が良好な傾向にあるため、
妊娠率は45%以上
という結果がでています。また、この年齢層の体外受精における
流産率は約15~20%
です。
30代前半(30歳~34歳)の妊娠率と流産率
30歳から34歳の女性は、20代と比較すると体外受精の成功率はやや低下しますが、
妊娠率は約40~45%
とされています。
流産率は20代とほぼ変わらず、約15~20%
です。
何人の子どもを授かりたいか、何人目の子どもを授かりたいと思っているかにもよりますが、タイミング法や人工授精に長く取り組むのではなく、早い段階で体外受精を視野に入れるのも良いかもしれません。
30代後半(35歳~39歳)の妊娠率と流産率
35歳から39歳の女性における体外受精の成功率はさらに低下します。この年齢層では、
妊娠率は約30~40%程度
です。
流産率は35歳未満より上昇し、20~30%
となります。
卵子の質の低下などもあり、妊娠までに複数回の体外受精が必要となる可能性があります。
40代前半(40歳~45歳)の妊娠率と流産率
40歳から45歳の女性では、体外受精の成功率は著しく低下します。
40歳から42歳の妊娠率は約20~30%、流産率は30~45%
となり、
43歳から45歳では妊娠率が約10%~20%、そして流産率は30%~50%まで上昇
します。
体外受精は、排卵誘発や採卵など女性の体への負荷も少なくありません。40歳以降は、妊娠率も低下していきますが、妊娠できたとしても流産してしまう確率が高くなります。流産は心身ともに負担が大きいため、体外受精に臨む際はこの点を理解した上で取り組む必要があります。
40代後半(46歳~49歳)の妊娠率と流産率
46歳から49歳の女性における体外受精の成功率は非常に低くなります。この年齢層では、
妊娠率は5%以下
となります。反対に
流産率は60%以上と大幅に上昇
します。
卵子の質の低下や不妊につながるリスク要因も増加するため、妊娠に至る確率が非常に低くなります。すべての方に当てはまる条件というわけではありませんが、不妊治療に取り組む際は、こういった傾向を理解した上で進めることが大切です。
体外受精の実施回数と妊娠確率
体外受精を行う年齢だけではなく、実施回数と妊娠確率にも関係があります。
一般的に、初回あるいは2回目までは体外受精で妊娠に至る確率は高いですが、回数が増えるにつれてその確率は徐々に低下します。
特に3回目以降は、累積妊娠率の増加も緩やかになります。
体外受精の実施回数と心身の負担や経済的な負担は比例します。回数を重ねても上手くいかない場合は、次のステップを視野に入れ、医師と治療方法について相談されるのがよいでしょう。
不妊治療の種類によって流産率に違いはある?
不妊治療にはいくつかの方法があります。排卵日に合わせて性交渉を行う「タイミング法」、排卵時期に合わせ、予め採取した精子を直接子宮に注入する「人工授精」、卵子と精子を培養液の中で出会わせ、受精し分割した卵(=胚)を子宮に戻す「体外受精」、専用の針を使い、一つの卵子に一つの精子を注入し、受精し分割した卵(=胚)を子宮に戻す「顕微授精」があります。
不妊治療の方法における流産率は、年齢やその他さまざまな要因によって異なるため、一概に比較することは難しいですが、それぞれの治療法による流産率を紹介します。この数字はあくまで目安とお考えください。
自然妊娠の流産率
自然妊娠の場合、年齢により流産率は変わりますが、
25歳から35歳頃の年齢層の流産率は約10%~20%程度
です。

タイミング法の流産率
タイミング法は、自然に近い形で妊娠を目指す治療法です。この方法の
流産率は自然妊娠とほぼ同じで、約10%~20%
とされています。

人工授精の流産率
人工授精は、精子を人工的に子宮内に注入する方法です。
流産率はタイミング法と同様に自然妊娠と同じ程度で、約10%~20%
です。

体外受精での流産率
体外受精は、体外で受精させた胚を子宮に戻す方法です。
流産率はやや高まり、約15%~25%
です。特に年齢が高くなるにつれ、卵子の質の低下や染色体異常のリスクが高まるため、流産率も高くなります。

顕微授精での流産率
顕微授精(ICSI)は、精子を直接卵子に注入する方法です。この方法の流産率も体外受精と同程度で、
約15%~25%
です。男性側に重度の不妊原因がある場合などに有効で、精子の質が低い場合でも、受精率や妊娠の可能性を高めることができます。

「体外受精で考えられる9つのリスク~母体と子どもの将来への影響は?」でご紹介したように、体外受精は卵巣刺激や採卵などによるリスクは、自然妊娠と比較し多少高くなる可能性がありますが、流産率においては不妊治療の方法による差はほとんどないと言えるでしょう。
不妊治療の方法より、年齢や卵子の質といった要因が流産率に大きく影響していると言えます。
流産しやすい時期はいつまで?
不妊治療において流産しやすい時期は、
一般的に妊娠初期と言われる妊娠13週6日までで、流産の80%がこの時期
とされています。この時期は、赤ちゃんの大切な器官が形成される時期で「絶対感受期」とも言われます。薬や放射線、ウイルスなどの影響も受けやすい時期で注意が必要です。
流産の兆候として多い症状
妊娠初期と中期では、流産の兆候として表れる症状が異なります。

妊娠初期に起きる流産の兆候
出血:
茶色から赤色の出血があることがあり、量や期間は様々です。
腹痛:
下腹部の痛みやけいれんが見られることがあります。
腰痛:
下背部に強い痛みが出ることがあります。
血の塊の排出:
小さな血の塊が排出されることがあります。
妊娠症状の消失:
つわりや胸の張りなどの妊娠症状が急に消えることがあります。
下腹部の圧迫感:
重さや圧迫感が感じられることがあります。
体温の低下:
基礎体温が急に下がることがあります。
おりものの変化:
異常なおりものが増えることがあります。
ただし、お母さんにこれらの自覚症状がなく、胎児が亡くなっている場合もあります。
診察により亡くなっていることがわかると
稽留(けいりゅう)流産
と診断されます。
一方で、これらのいくつかの症状が見られても、正常に妊娠が経過していくこともあります
ので、気になることがあれば、まずはかかりつけ医に相談しましょう。
妊娠中期に起きる流産の兆候
大量の出血:
大量の出血が突然始まることがあります。
激しい腹痛:
強いけいれんや持続的な腹痛がみられることがあります。
羊水の流出:
羊水が破れて流れ出ることがあります。
腰痛の増悪:
強い腰痛が現れることがあります。
胎動の減少:
胎動が急に感じられなくなることがあります。
感染症の症状:
発熱や悪寒、体の痛みなどの感染症の症状が現れることがあります。
下腹部の圧迫感と膨満感:
強い圧迫感や膨満感を感じることがあります。
おりものの異常:
悪臭を伴うおりものや、異常な色のおりものが増えることがあります。
これらの症状があった場合は、至急かかりつけ医を受診するようにしてください。また、上記兆候は一例です。
いつもとは違う異変を感じた場合はできるだけ早く医師に診察してもらうようにしましょう。
流産の確率を低くするためにできること
体外受精など大変な治療を経て妊娠がわかると、喜びと同時に不妊治療をされている方の多くは流産への不安も感じられると思います。
流産しないで済むのであれば、誰でも流産を避けたいと思いますが、
流産には防げないものと防げる可能性のあるものがあります。
流産の確率を下げるPGT-A(着床前遺伝学的検査[着床前ゲノム検査])
妊娠初期の流産原因の大半は胎児の染色体異常と言われています。
胎児の染色体異常を治療することはできませんが、体外受精の場合、胚(受精卵)を子宮に移植する前に染色体の数の異常を調べ、異常のない胚を優先的に移植することで流産の確率を下げることができます。
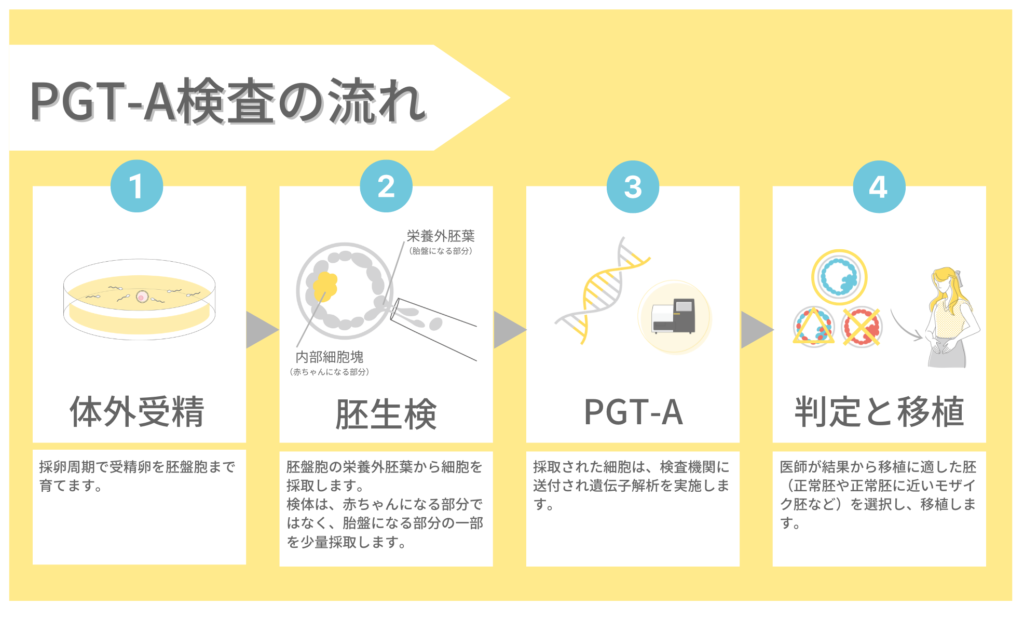
胚の染色体の数の異常を調べる検査をPGT-A(着床前ゲノム検査)と言います。
PGT-A(着床前ゲノム検査)の流れ
PGT-A(着床前ゲノム検査)は、胚盤胞の栄養外胚葉(胎盤になる部分)から細胞を採取し、遺伝子解析により染色体の数を調べます。
PGT-A(着床前ゲノム検査)の結果を不妊治療にどう活かすか
染色体の数の異常に関しては、以下の様なパターンがあります。
異数性:
ヒトの染色体は1番~22番とXとYの性染色体がありますが、それぞれ通常2本1セット(性染色体はXXかXY)のところ、一部が1本(モノソミー)、3本(トリソミー)となっている場合。モノソミーの場合、多くは臨床的妊娠が認められる以前に消失していると考えられている。

片親性ダイソミー:
染色体もしくは染色体の一部のコピーを片方の親からのみ2つ受け継いだ状態。多くの場合、子どもの健康や発育には影響を与えないが、発達の遅れ、知的障害、その他の健康問題につながる可能性もある。

倍数性異常:
本来、染色体は23本が2セット、合計46本(2倍体)で構成されるが、3セット以上をもつ状態。3倍体(染色体数69本)や4倍体(染色体数92本)などがある。自然流産することが多い。

胚(受精卵)の染色体の数にこれらの異常があると、
着床しない、あるいは着床しても高い確率で流産してしまう
ことがわかっています。
そのため、移植できる胚が複数個ある場合は、染色体の数に異常のない胚から優先的に移植することで、流産率を下げることができます。
モザイク胚:
その他に、モザイク胚という評価の難しい結果がでることもあります。
モザイク胚は、正常な染色体の細胞と染色体異常のある細胞が混在した状態を表します。正常胚に比べ、着床率や出生率は落ちますが、健康な赤ちゃんが生まれたという報告もあります。
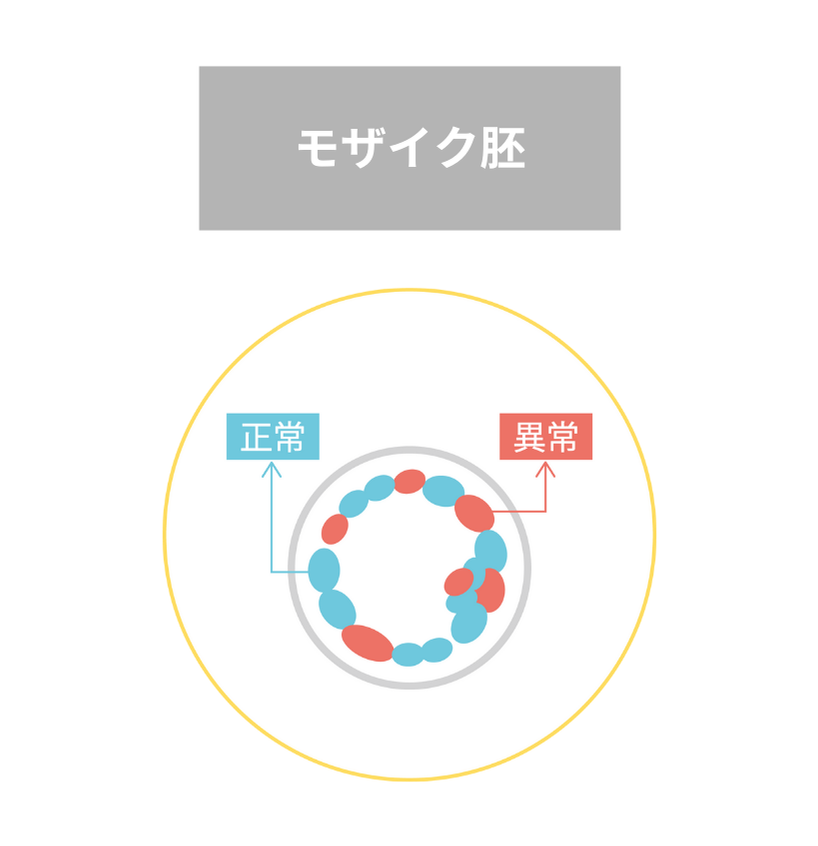
正常胚とモザイク胚を比較すると、
♢着床率(正常胚 vs モザイク胚:70% vs 53%)
♢流産率(10% vs 25%)
♢妊娠継続率(63% vs 40%)
「いずれも有意差あり」、と報告された文献もあります。
モザイクと判定された胚の中にも低頻度モザイクから高頻度モザイクまでモザイク率は様々で、モザイク変化が単一染色体のみに認められるものから、複数の染色体に認められるものまで多様であることから、胚の移植後の予後予測は容易ではありません。
こういったことから、モザイク胚以外に評価の高い胚がない場合、PGT-Aによるモザイク変化の内容や頻度などから医師が慎重に判断し、患者様と相談の上、移植するかどうかを決めます。
PGT-A(着床前ゲノム検査)は受けられる人が限られている*
流産は心身への負担が非常に大きいため、PGT-Aを希望される患者様も多いと思います。
PGT-Aは先進医療Bに認定されていますが(2024年5月末時点)、誰でも・どこでも受けられる検査にはなっていません。
[着床前ゲノム検査(PGT-A)の対象となる方]
以下の1)、2)、3)のいずれかに該当する夫婦
1)反復する体外受精胚移植の不成功の既往を有する不妊症の夫婦
2)反復する流死産の既往を有する不育症の夫婦
ただし、1)と2)について夫婦のいずれかに染色体構造異常(均衡型染色体転座など)が確認されている場合を除く
3)女性が高年齢の不妊症の夫婦
女性年齢は35歳以上を目安とする(2025年9月時点)
なお、保険適用の採卵周期では、たとえ対象になる方でもPGT-Aを行うことは許されていません。
[PGT-A承認実施]
日本産科婦人科学会が、PGT-Aの実施に必要な条件を満たした施設の一覧を公開しています。
PGT-A承認実施施設一覧
*不妊症および不育症を対象とした着床前胚染色体異数性検査(PGT-A)に関する細則(2024年8月)
流産につながる可能性もある子宮の菌を調べて対処する
子宮内フローラという言葉を聞いたことはありますか?子宮の中の菌環境を指す言葉です。
子宮の中の善玉菌・ラクトバチルス菌の割合や悪玉菌の有無により、妊娠率や生児獲得率に影響することがわかっています。
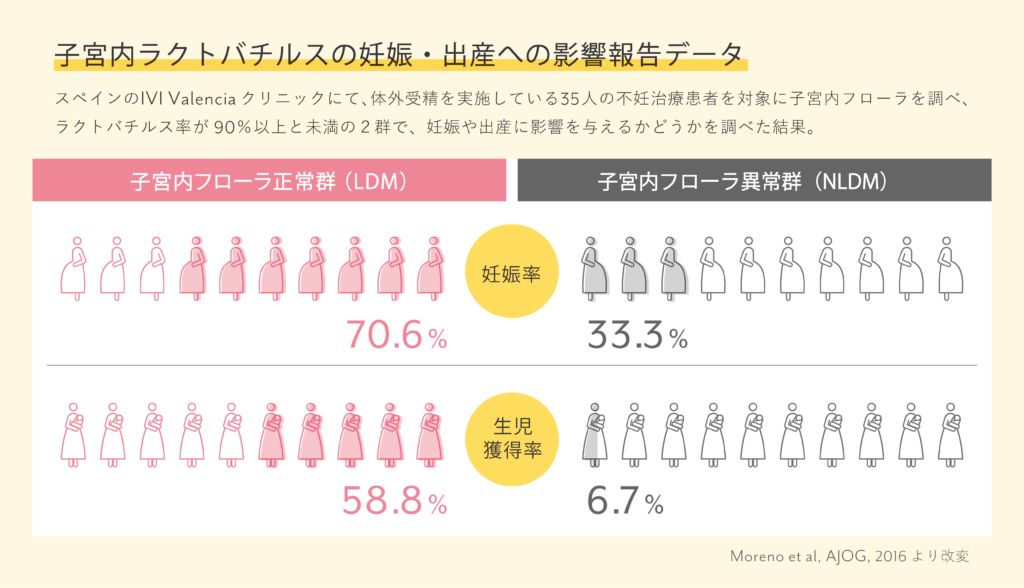
善玉菌・ラクトバチルスの占有率や悪玉菌の有無と流産の関係
不育症患者様(2回以上の流死産を経験された方)で染色体異常のない方を対象に子宮内フローラ検査を行い、その後の転帰を追った研究があります。その中で流産についても示されています。
生まれた群と流産で生存できなかった群に分けて調べたところ
◇流産で生存できなかった群では悪玉菌・ウレアプラズマが多く検出された
◇生まれた群では善玉菌・ラクトバチルスが多かった
ということがわかりました。
出典:「Uterine endometrium microbiota and pregnancy outcome in women with recurrent pregnancy loss」
子宮内フローラは多くの場合、改善できる
子宮内の菌環境は子宮内フローラ検査で調べることができます。
子宮内フローラ検査は子宮内の菌を網羅的に調べるため、善玉菌・ラクトバチルスの割合や悪玉菌の種類や割合もわかります。
この検査で
・善玉菌・ラクトバチルスの割合が低い
・ウレアプラズマなど妊娠や出産にとって良くない菌がいる
ということが分かった場合、検査結果に応じた治療を医師が提案してくれます。
適切な治療を行うことで、多くの場合、1~2か月で改善
することがわかってきています。
体外受精で貴重な胚を戻す前に子宮内フローラ検査を実施することで、流産につながる菌を事前に排除した状態で移植に進むことができます。
流産を防ぐための体づくり
流産につながる可能性のある行動は避け、ご自身の体と向き合うことは、妊娠中の健康維持にも役立ちます。以下のポイントを参考に生活を見直してみてはいかがでしょうか。
・できるだけストレスをためないようにし、適度な休息をとる
・バランスの取れた食事を心がける
・葉酸の摂取
・ラクトフェリンの摂取
・適度な運動
・喫煙や飲酒を避ける
・カフェインを多く摂り過ぎないようにする
など。

▶詳細は「妊娠初期に気を付けるべきこととは?」でご紹介しています。
体外受精を選択する前に知っておくべきリスクとは?
体外受精は自然妊娠や人工授精を比較しても、流産率に大きな違いはないことがお分かりいただけたと思います。タイミング法や人工授精を繰り返しても上手くいかず、体外受精を検討される場合、体外受精の流産率以外に母体や子どもにどのようなリスクがあるかも理解した上で、治療を進めてください。
体外受精により、母体や子どもにどのようなリスクが考えられる?
体外受精は卵子と精子を出会わせる前後の過程でも、高度かつ様々な技術を用い、妊娠を目指していくことになります。
体外受精による母体への影響として考えられるリスク:
・採卵に伴う卵巣過剰刺激症候群や麻酔による合併症
・異所性(子宮外)妊娠や多胎妊娠
・周産期合併症のリスク
など
体外受精による子どもへの影響として考えられるリスク:
・先天性異常
・自閉スペクトラム症
など
これら体外受精において考えられるリスクの詳細は、下記の記事で詳しく解説しています。
▶体外受精で考えられる9つのリスク~母体と子どもの将来への影響は?
体外受精の流産率についてのまとめ
本記事では、「体外受精の流産率」という、不妊治療を受けるカップルが直面する懸念に焦点を当て、体外受精を実施する年代別の流産率や不妊治療の方法別の流産率について解説しました。また、流産率を下げるためにできることについてもご紹介しました。
・体外受精の流産率は不妊治療の方法ではなく、年齢が大きく影響する。年齢を重ねるごとに流産率は高くなる。
・体外受精は1~2回目に妊娠する確率が高く、3回目以降は緩やかに低下する傾向にある。
・流産は防げない要因と防げる要因がある。
・妊娠初期の流産原因のほとんどが胎児の染色体異常で、染色体異常は治療することができない。ただし、条件に合致すれば、胚移植前にPGT-A(着床前ゲノム検査)を受けることで染色体の数の異常を調べることができ、異常のない胚を優先的に移植することで流産率を下げることができる。
・流産の原因の一つに、子宮内フローラ(子宮内の菌環境)がある。子宮内フローラ検査を胚移植前に実施し、善玉菌・ラクトバチルスの割合が低い場合や流産につながる悪玉菌がいる場合には治療をしてから胚移植を行うことで流産率の低下が期待できる。
・生活習慣を見直し、流産につながる可能性のあるタバコやストレスなどの要因をできるだけ排除する。
不妊治療において、妊娠できたのに流産してしまうというのは心身への負担が大きいことです。日本の医療技術は非常に高く、体外受精も安心して受けられる環境下にあります。体外受精は妊娠率の向上が期待できる治療の一つですが、年齢や不妊に影響する疾患などの要因で流産をしてしまう確率が一定数あります。一方で、検査や治療により流産率を改善できる可能性もあります。
これから体外受精を検討される方、体外受精で流産を繰り返してしまっている方にとって、本記事が参考になれば幸いです。
この記事の監修者
浜谷 敏生 副院長
(リプロダクションセンター教授)
1992年 慶應義塾大学医学部 卒業、同大産婦人科学教室 入局
2001年- 米国国立衛生研究所(NIH)加齢研究所(NIA) 加齢・発生ゲノム学研究室・
Visiting Fellow
2004年- 東京女子医科大学産婦人科・助手
2005年- 慶應義塾大学医学部産婦人科・助教
2008年- 慶應義塾大学医学部産婦人科・専任講師
2019年- 慶應義塾大学病院リプロダクションセンター・センター長
2023年4月- 藤田医科大学医学部・臨床再生医学講座(生殖医学領域)教授
2023年10月- 藤田医科大学東京・先端医療研究センター・
羽田クリニック副院長(リプロダクションセンター教授)
[資格]
産婦人科専門医
生殖医療専門医
臨床遺伝専門医
産業医
日本産科婦人科学会・代議員(臨床倫理監理委員会・着床前診断継続審議小委員会委員、提供配偶子を用いる生殖医療に関する検討委員会委員)、日本生殖医学会・代議員、日本卵子学会・代議員

人気記事
-


体外受精で考えられる9つのリスク~母体や子ども障害など将来への影響は?
-


胚移植後の症状まとめ~それって妊娠のサイン?注意が必要な兆候?
-


その腸溶性“だとおもっている”ラクトフェリンサプリ、本当に腸まで届いている!?〜サプリの見分け方をご紹介
-


胚移植後のNG行動~立ち仕事・ウォーキング・スクワット・旅行はダメ?
-


妊娠・出産にも大切な子宮内フローラ~細菌の「割合」と「量」の関係とは?/専門家による論文解説
-


一番妊娠しやすい日はいつ?オギノ式での排卵日の計算方法や体の変化で予測する方法
-


【最新データ】子宮内フローラ「良好」より「異常→治療」の方が妊娠率が高いのはなぜ?
-


妊活中いつならお酒を飲んでも良い?お酒以外で控えるべき飲み物や医師お勧めの飲み物も紹介
-


妊活で知っておくべき「精子」のすべて|元気な精子の作り方・古い精子・寿命・正しい出し方まで解説
-

流産の兆候と原因は?心拍確認後の流産率や流産後の妊娠可能性・妊娠再開までの目安を解説










